

由国家心血管病中心立项发起,国家心血管病专家委员会心力衰竭专业委员会联合中国医师协会心力衰竭专业委员会共同牵头,中国医学科学院阜外医院张健教授和张宇辉教授团队主笔撰写的《国家心力衰竭指南2023》(完整版)正式发布在《中华心力衰竭和心肌病杂志》上。该指南内容丰富翔实,图文并茂,囊括了心力衰竭及其相关的各个领域,是近年来心力衰竭新型药物,器械等临床证据和治疗策略、前沿进展、心衰诊治新理念新思维的汇总。该指南的发布定将有助于提高我国心力衰竭诊治水平,推动我国心力衰竭管理的规范化进程。
《国家心力衰竭指南2023》(完整版)全文共计约11.8万字,主要内容包括指南亮点介绍(35条)、前言和正文部分(20个小节,14个图,37个表)。指南亮点介绍如下:
亮点1
优化了心衰的定义
心衰是一种复杂的临床综合征,定义包含3 个方面:(1) 心脏结构和(或)功能异常;(2) 存在相应的临床症状和(或)体征;(3) 生物标志物或心脏影像学检查或血液动力学检查异常。
亮点2
更新了心衰的分类
在射血分数降低的心力衰竭(HFrEF)、射血分数轻度降低的心力衰竭(HFmrEF)和射血分数保留的心力衰竭(HFpEF) 3 种基本类型基础上,HFpEF包含了射血分数正常的心力衰竭(HFnEF)和射血分数高于正常值的心力衰竭(HFsnEF) 2 种亚型,增加了射血分数改善的心力衰竭(HFimpEF)和射血分数恢复的心力衰竭(HFrecEF) 2 种特殊类型。
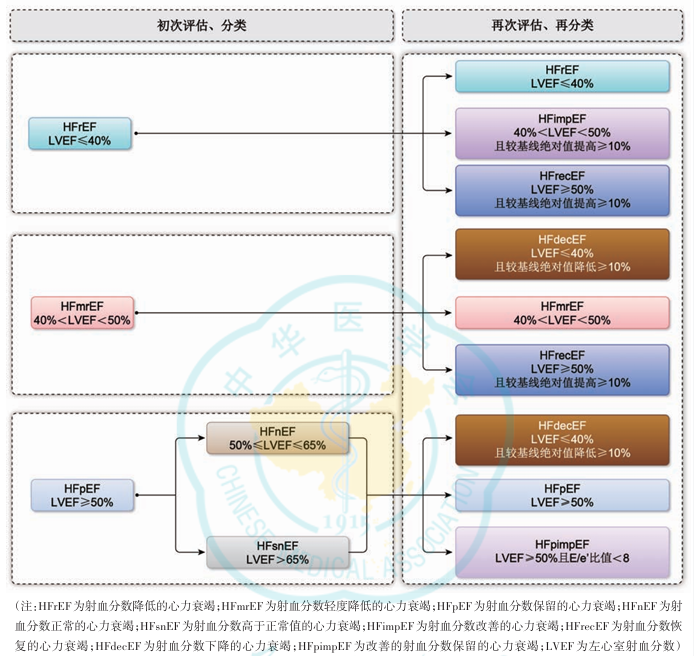
图1 心力衰竭的分类
亮点3
更新了心衰的分期
将心衰分为4期:A期(心力衰竭风险期)、B期(心力衰竭前期)、C期(症状性心力衰竭)、D期(晚期心力衰竭)。强调了心衰虽然是一种进展性疾病,但可以预防,早期干预也可能逆转。
表1 心力衰竭分期

亮点4
更新了心衰的流行病学特征
根据最新发表的流行病学调查及注册登记研究结果,更新了我国心衰的患病率、发病率、死亡率、住院率及不同类型心衰构成比的流行病学数据。
亮点5
首次在指南中提出了心衰“易损期”的概念及管理措施
首次在指南中提出心衰“易损期”概念,同时详细介绍了“易损期”的管理措施,包括出院前评估、出院前准备、出院后管理及早期强化治疗。心衰“易损期”的主要病理生理机制是潜在的持续性血液动力学异常(心室充盈压升高),主要表现为残余的淤血。
亮点6
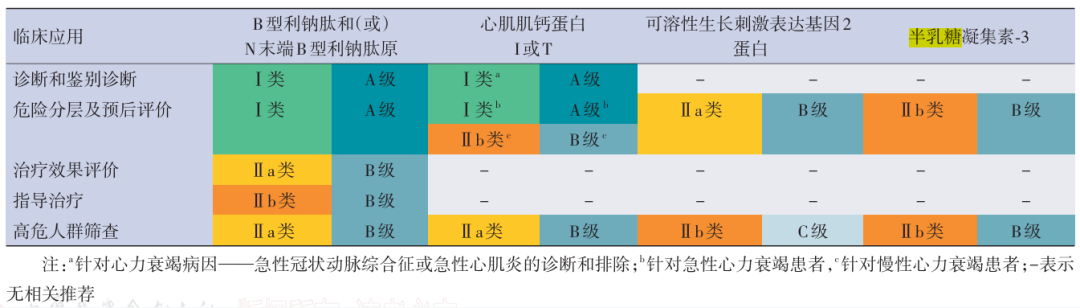
细化了生物标志物检测在心衰评估中的应用
包括B型利钠肽(BNP)、N末端B型利钠肽原(NT-proBNP)、可溶性的生长刺激表达基因2蛋白(sST2)及半乳糖凝集素-3在心衰的诊断和鉴别诊断、危险分层和预后评价、治疗效果评价、指导治疗及高危人群筛查中的应用。
表2 心脏生物标志物在心力衰竭评估中的推荐类别和证据级别
亮点7
细化了心衰的评估
包括临床评估、实验室检测、无创心脏影像学检查、有创检查和血液动力学监测、远程监测、运动耐量评估、生活质量评估、容量状态评估等。
(一)临床评估
1. 病史
2. 家族史
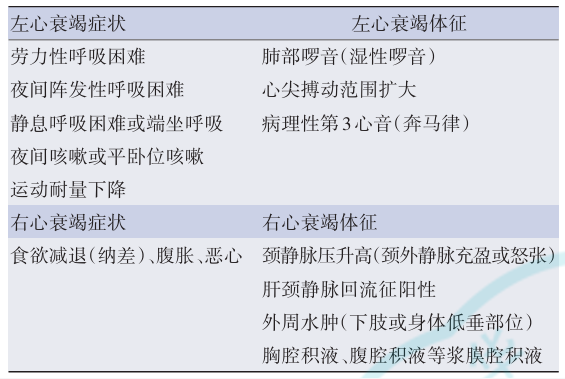
3. 临床表现
表3 心力衰竭患者常见的症状和(或)体征
(二)实验室检测
1. 心脏生物标志物检测
2. 其他实验室指标检测
3. 基因检测
(三)无创性心脏影像学检查
1. 心电图和(或)动态心电图检查
2. 超声心动图检查
3. 肺部超声
4. X线胸片检查
5. 心脏磁共振
6. 冠状动脉CT血管成像或造影检查
7. 核医学检查
(四)有创性检查及血液动力学监测
1. 心内膜心肌活检
2. 有创性血液动力学监测
(五)远程监测评估
(六)运动耐量评估
1. 6分钟步行试验
2. 心肺运动试验
(七)生活质量评估
(八)容量状态评估
亮点8
优化了心衰的诊断流程
对于可疑心衰患者,突出了利钠肽检测在排除心力衰竭诊断中的价值,以及超声心动图检查在诊断心衰中的核心地位。
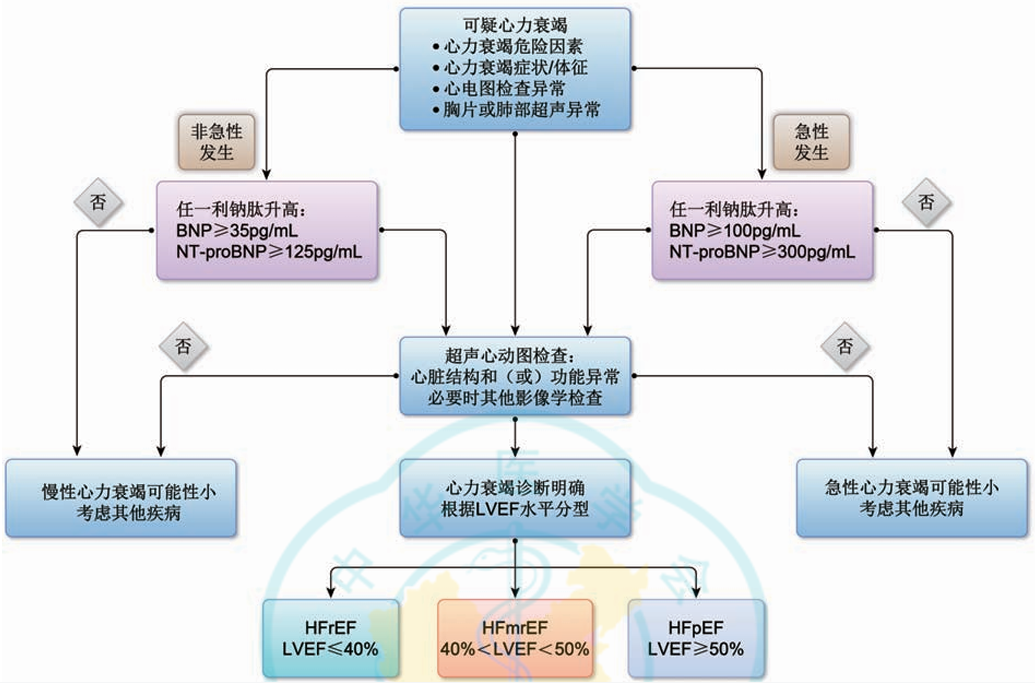
图2 心力衰竭的诊断流程
亮点9
强调了心衰的预防
指南强调了心衰的预防,对心衰A期和心衰B期患者的一级预防均给予详细的推荐意见。
表4 心力衰竭A期患者一级预防的推荐

表5 心力衰竭B期患者一级预防的推荐

亮点10
更新了HFrEF患者的药物治疗推荐
指南强调了血管紧张素受体脑啡肽酶抑制剂(ARNI)或血管紧张素转换酶抑制剂(ACEI)/血管紧张素Ⅱ受体阻滞剂(ARB)、β受体阻滞剂、盐皮质激素受体拮抗剂(MRA)及钠-葡萄糖共转运蛋白-2(SGLT-2)抑制剂4类药物是HFrEF患者药物治疗一线选择,提出了“新四联”联合方案。

图3 射血分数降低的心力衰竭的治疗
表6 射血分数降低的心力衰竭药物治疗的推荐

亮点11
细化了ARNI在HFrEF患者的应用
对纽约心脏协会(NYHA)心功能分级Ⅳ级的HFrEF患者,指南不推荐使用ARNI;对NYHA心功能分级Ⅱ级或Ⅲ级,能够耐受ACEI或ARB情况下推荐换用ARNI,进一步改善患者预后。
表7 HFrEF患者应用肾素‑血管紧张素系统抑制剂的推荐
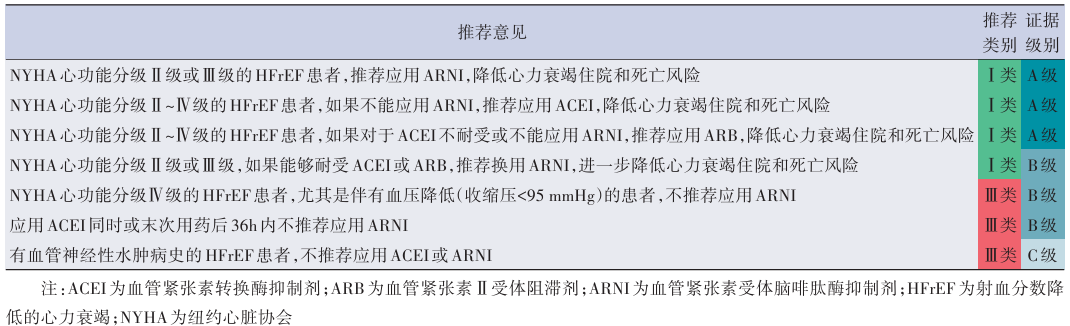
亮点12
更新了HFrEF患者的心脏植入式电子设备治疗
在植入式心脏转复除颤起搏器(ICD)部分,对皮下ICD及可穿戴式ICD做了推荐;在心脏再同步化治疗(CRT)部分,对希氏束起搏等生理性起搏做了推荐;强调在指南指导的药物治疗(GDMT)应用3~6个月后再次评估心脏植入式电子设备指征。
表8 射血分数降低的心力衰竭患者应用ICD的推荐

表9 射血分数降低的心力衰竭患者应用CRT的推荐

亮点13
细化了HFpEF的诊断标准
包括以下4点:(1) 具备HFpEF的人群特征,(2) 具有心衰的症状和(或)体征,(3) 左心室射血分数(LVEF)≥50%,(4) 存在左心室舒张功能不全和(或)心室充盈压升高的客观证据。
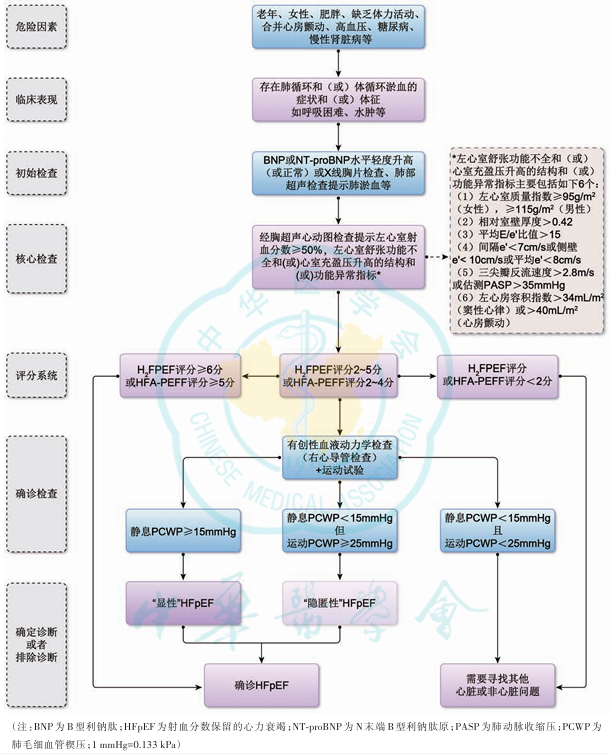
图4 射血分数保留的心力衰竭的诊断流程
亮点14
强调了运动试验+有创性血液动力学检查在HFpEF诊断中的价值
对常规评估不能明确HFpEF诊断的患者,需要通过运动试验+有创性血液动力学检查明确诊断,是诊断或排除HFpEF的“金标准”。
亮点15
更新了HFpEF的治疗推荐
包括药物治疗和非药物治疗,在药物治疗部分,强调了SGLT-2抑制剂和利尿剂是治疗HFpEF的一线选择;在非药物治疗部分,强调了运动训练在HFpEF治疗中的价值。
表10 射血分数保留的心力衰竭患者药物治疗的推荐

亮点16
更新了HFmrEF患者的药物治疗推荐
强调了SGLT-2抑制剂和利尿剂是治疗HFmrEF的一线药物,RAS抑制剂、β受体阻滞剂及醛固酮受体拮抗剂应该考虑应用。
表11 射血分数轻度降低的心力衰竭患者药物治疗的推荐

亮点17
提出了HFimpEF和HFrecEF的诊断标准及管理措施
提出了新的关于HFimpEF和HFrecEF的诊断标准,详细描述了其流行病学特征,并对管理措施进行了详细推荐。
表12 HFimpEF或HFrecEF患者管理的推荐

亮点18
强调了急性心衰的床旁临床分类
根据是否存在淤血和低灌注分为“干暖型”、“湿暖型”、“干冷型”和“湿冷型”4种类型,同时与血液动力学测量指标比较,有助于指导急性心衰患者的治疗选择。
亮点19
强调了急性心衰的初始评估和紧急处理
在急性心衰患者就诊后<1h内要评估心原性休克和急性呼吸衰竭并紧急处理,就诊后1~2h内要迅速识别致命性的急性病因和(或)诱因(英文缩写CHAMPRICT)并处理。
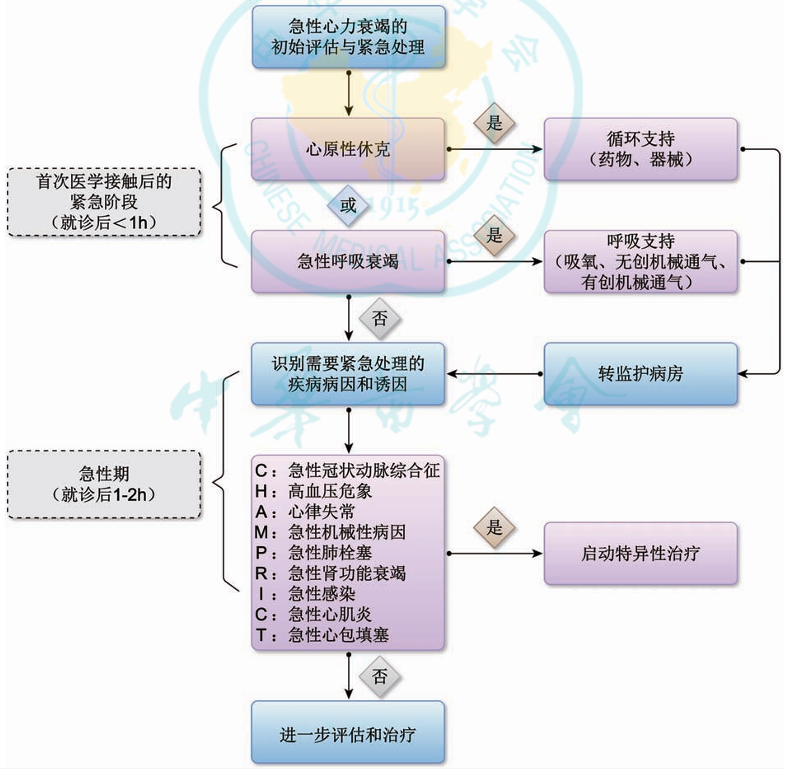
图5 急性心力衰竭的初始评估与紧急处理
亮点20
强调了心原性休克的临床分期,优化了治疗
评估方面,强调了心原性休克的临床分期,有助于指导早期发现心原性休克患者;治疗方面,在病因治疗基础上,优化了药物治疗,并推荐短期机械循环支持。
表13 美国心血管造影和介入学会(SCAI)心原性休克临床分期标准

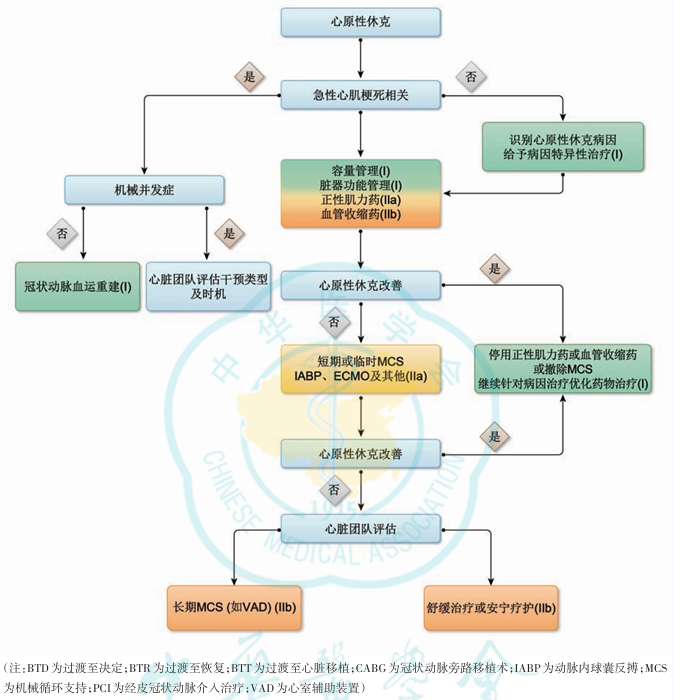
图6 心原性休克的管理流程
亮点21
强调了心脏康复的价值和内容
强调了心脏康复在心衰患者综合管理中的价值,对心脏康复进行了积极推荐,详细介绍了针对心衰患者心脏康复团队的构成及主要内容。
亮点22
明确了心力衰竭恶化的定义及临床情景
明确了心力衰竭恶化的定义,并且指出了心力衰竭恶化包含的3种临床情景,有助于相关临床研究的开展。
亮点23
首次区分了晚期心力衰竭和终末期心力衰竭
首次明确了晚期心力衰竭和终末期心力衰竭的区别和联系,强调了要及时识别晚期心力衰竭患者,给予更高级治疗,避免进入终末期心力衰竭。
亮点24
细化了晚期心力衰竭的诊断和管理
诊断部分,细化了晚期心力衰竭的诊断标准;管理部分,细化了管理措施,包括及时转诊、优化药物治疗、机械循环支持、心脏移植、舒缓治疗和安宁疗护。
表14 晚期心力衰竭的诊断标准

亮点25
优化了右心衰竭的管理
包括右心衰竭的定义、病因、评估和诊断、治疗。在治疗方面,包括优化前负荷、降低后负荷和增强心肌收缩力。
表15 右心衰竭的评估

亮点26
细化了心衰不同病因或合并症管理
详尽列举了心衰患者心血管及非心血管病因或合并症的诊断和治疗措施,强调了合并症管理在心衰管理中的价值。
亮点27
细化了心衰合并心房颤动管理
针对心衰合并心房颤动的抗凝治疗、急性心衰发作患者的心室率控制、慢性心衰患者的心室率控制及节律控制,均给予详细推荐(图和表),提高了临床可操作性。
表16 心力衰竭合并心房颤动/心房扑动治疗的推荐
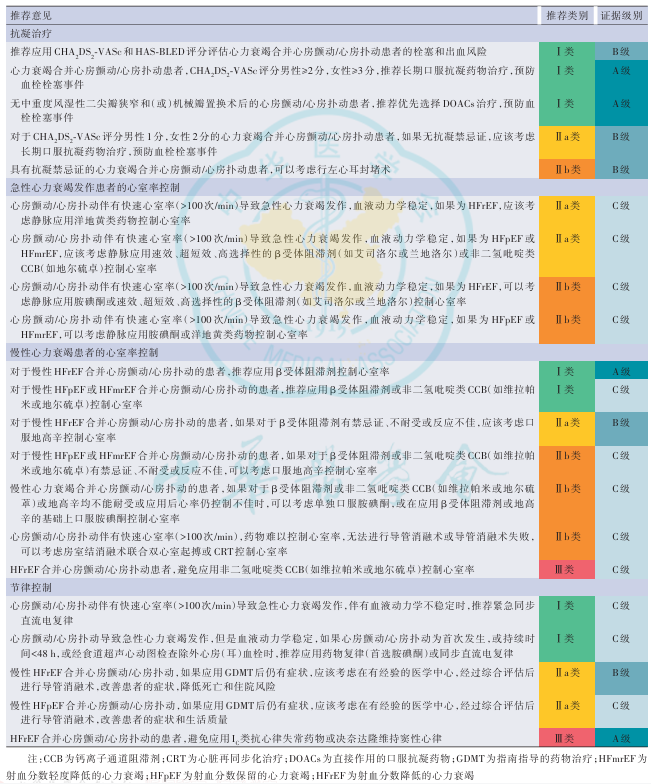
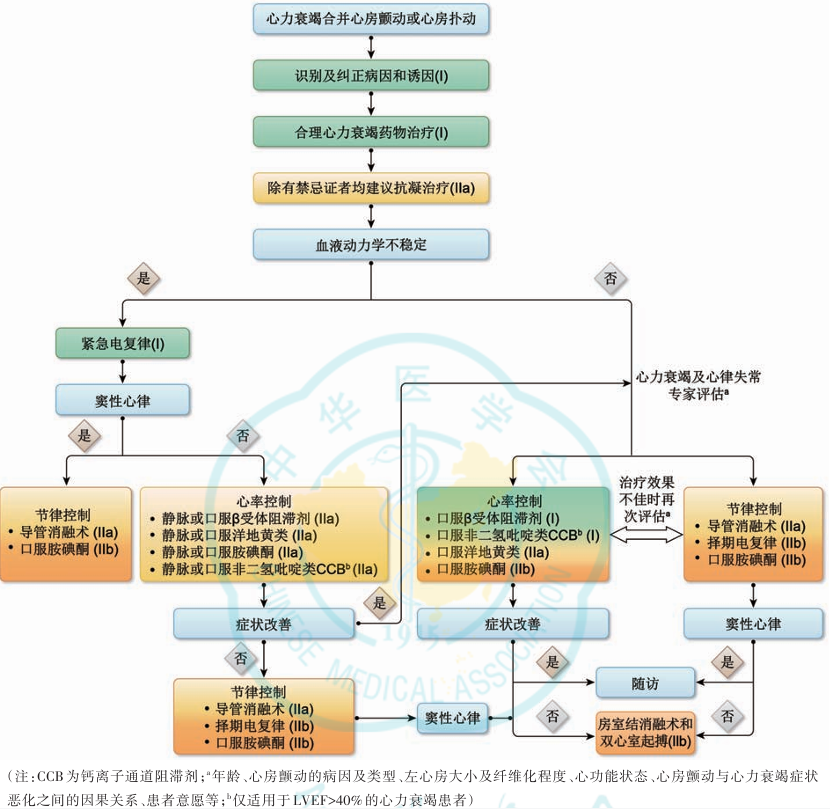
图7 心力衰竭合并心房颤动/心房扑动的治疗流程
亮点28
细化了心衰合并瓣膜性心脏病的管理
针对心衰合并瓣膜性心脏病(包括主动脉瓣狭窄、二尖瓣关闭不全及三尖瓣关闭不全)的管理均给予详细推荐(图和表),提高了临床可操作性。
表17 心力衰竭合并瓣膜性心脏病治疗的推荐

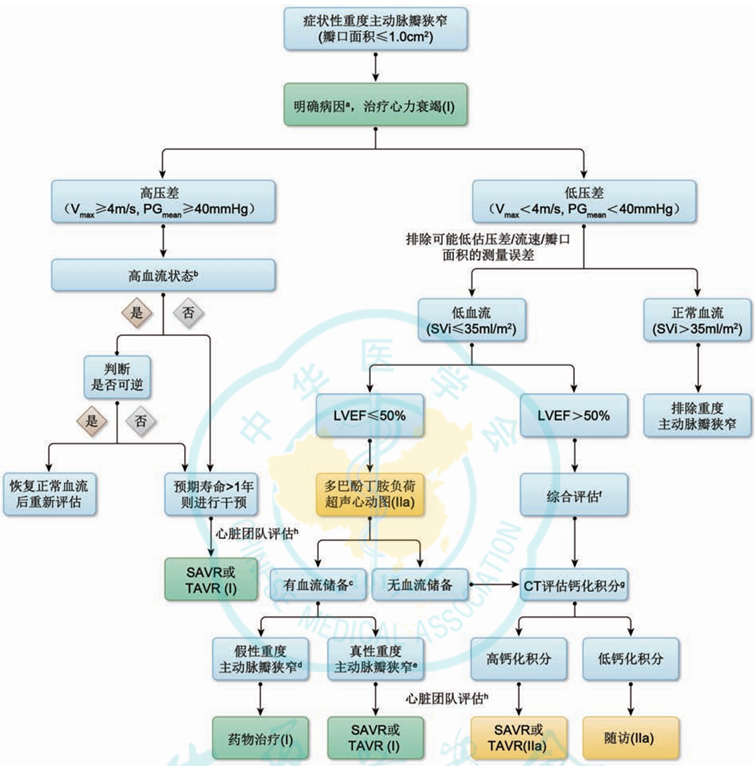
图8 症状性重度主动脉瓣狭窄的治疗流程

图9 严重继发性二尖瓣关闭不全的治疗流程
亮点29
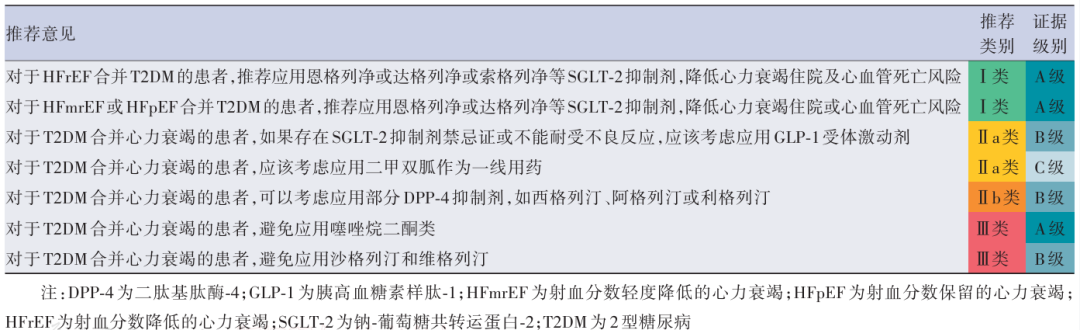
更新了心衰合并2型糖尿病的药物推荐
针对心力衰竭合并2型糖尿病患者的药物治疗,包括SGLT-2抑制剂、胰高血糖素样肽-1(GLP-1)受体激动剂及二肽激肽酶-4(DPP-4)抑制剂等均进行了更新。
表18 心力衰竭合并2型糖尿病治疗的推荐
亮点30
细化了心衰合并慢性肾脏病的药物推荐
针对不同分期的慢性肾脏病(CKD)合并不同类型的心衰患者的药物治疗进行了详细推荐,并且根据治疗反应进行相应的调整。
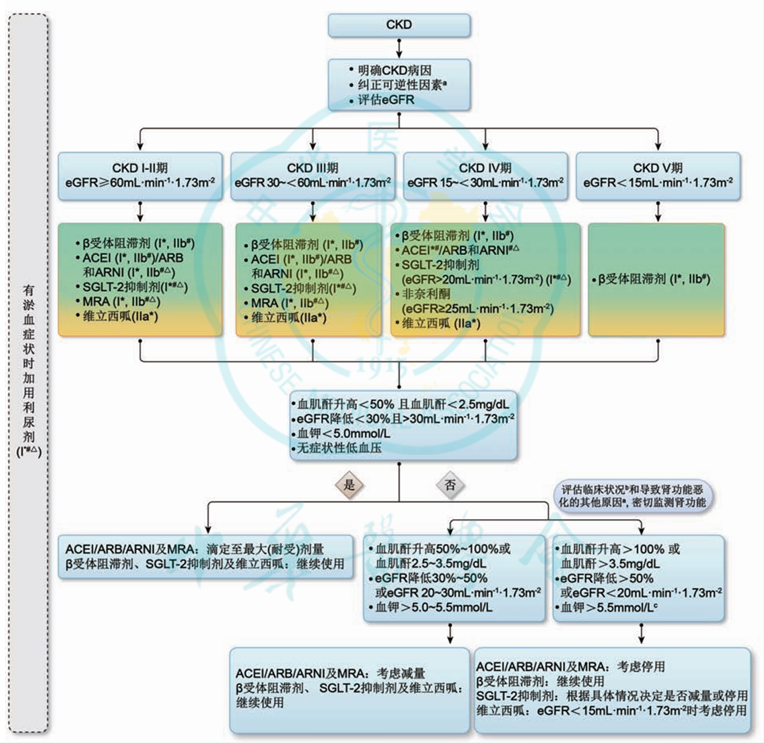
图10 慢性肾脏病患者的心力衰竭相关指南指导的药物治疗
亮点31
更新了心衰合并铁缺乏的管理
强调了心衰患者要定期进行铁缺乏相关评估,对于有指征的患者,推荐静脉补充铁治疗改善患者的症状,减少心衰住院。
亮点32
详细介绍了心衰特殊人群的管理
针对心衰合并肿瘤、女性、妊娠、老年、儿童及高原地区患者等特殊人群的管理进行了详细介绍,便于临床应用。
亮点33
首次纳入了心肌病和心肌炎的诊疗
首次将心肌病和心肌炎的诊断和治疗纳入心力衰竭指南,强调了心肌病和心肌炎在心衰病因中的重要地位。
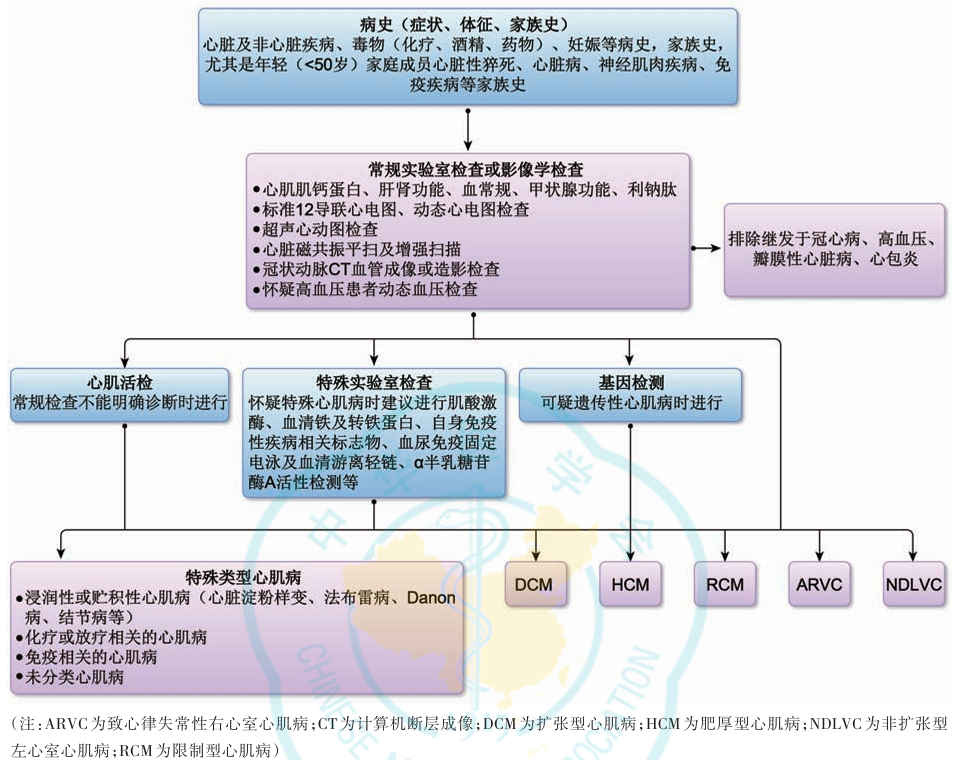
图11 心肌病的诊断流程
表19 心肌病的诊断和治疗
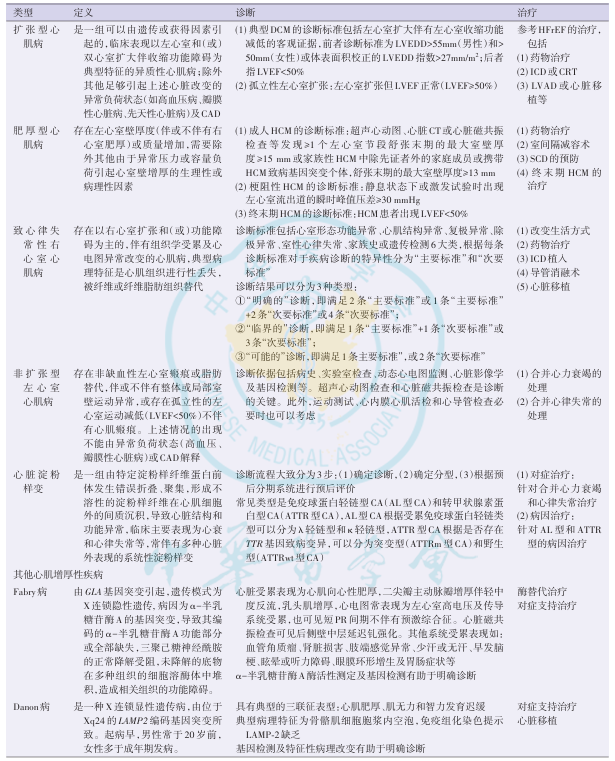

图12 心脏淀粉样变的诊断及治疗流程
亮点34
首次纳入了心衰的医疗质量控制
首次将心衰的医疗质量控制纳入心衰指南,强调了医疗质量控制对于提高我国心衰整体诊疗水平的重要性。
《2021中国心血管病医疗质量报告》指出 ,尽管近年来数据显示 ,我国心衰患者总体住院结局指标尚可,但地区和医院间的差异仍较显著,且仍面临30d再住院率相对较高的问题。未来将进一步贯彻《医疗质量控制中心管理规定》(国卫办医政发〔2023〕1 号)和《国家医疗质量安全改进目标》的要求,国家心血管系统疾病医疗质量控制中心心力衰竭工作组拟开展“国家心力衰竭医疗质量控制和质量提升项目”,建立健全国心衰质控组织体系,促进心衰诊疗过程规范化,提高心衰及其相关疾病的临床诊疗能力,提升区域间心衰诊疗同质化水平。
亮点35
构建了心衰的全程管理综合模式
指南针对心衰的预防、心衰的诊断和治疗、心衰“易损期”的管理、心脏康复、晚期心力衰竭和终末期心力衰竭的管理及舒缓治疗或安宁疗护等均给予了介绍和推荐,构建了心衰的全程综合管理模式。
供稿:邹长虹 刘慧慧 翟玫 黄燕
编辑:周萍 王锦溪
审核专家:张健 张宇辉
如您想对指南有更全面的认识
可以扫描下方小程序码获取全文

《国家心力衰竭指南2023(完整版)》
原文下载请长按小程序码