


急性心衰概述
急性心衰是指心衰症状和体征迅速发生或恶化。临床上以急性左心衰最为常见,急性右心衰较少见。
急性左心衰是指急性发作或加重的左心功能异常所致的心肌收缩力明显降低、心脏负荷加重,造成急性心排血量骤降、肺循环压力突然升高、周围循环阻力增加,从而引起肺循环充血而出现急性肺淤血、肺水肿,以及伴组织器官灌注不足的心原性休克的一种临床综合征。
急性心衰流行病学调查
急性心衰已成为年龄>65岁患者住院的主要原因,又称急性心衰综合征。其中约15%一20%为新发心衰,大部分则为原有慢性心衰的急性加重,即急性失代偿性心衰。急性心衰预后很差,住院病死率为3%,6个月的再住院率约50% ,5年病死率高达60 %。
急性心衰的病因和诱因
1.急性心衰的常见病因:
(1)慢性心衰急性加重;
(2)急性心肌坏死和(或)损伤,如广泛AMI ,重症心肌炎;
(3)急性血液动力学障碍。
2.急性心衰的诱发因素:
(1)可能导致心衰迅速恶化的诱因包括:快速心律失常,或严重心动过缓如各种类型的房室传导阻滞;急性冠状动脉综合征及其机械并发症,如室间隔穿孔、二尖瓣腱索断裂、右心室梗死等;急性肺栓塞;高血压危象;心包填塞;主动脉夹层;手术的围术期;感染;围产期心肌病。
(2)可能导致慢性心衰急性失代偿的诱因包括:感染,包括感染性心内膜炎;慢性阻塞性肺疾病(COPD)或支气管哮喘急性加重;贫血;肾功能不全(心肾综合症);药物治疗和生活管理缺乏依从性;医源性因素如应用了非甾体类抗炎剂、皮质激素、抗肿瘤治疗(化疗或放疗),以及药物相互作用等;心律失常;未控制的高血压;甲状腺功能亢进或减退;酒精或药物滥用。
急性心衰的临床评估
评估时应尽快明确:
(1)容量状态;
(2)循环灌注是否不足;
(3)是否存在急性心衰的诱因和(或)合并症。
严重程度分级:主要有Killip法, Forrester法和临床程度床边分级3种。
Kllhp法:Killip法主要用于AMI患者,根据临床和血液动力学状态分级。

Forrester法:Forrester法适用于监护病房,及有血液动力学监测条件的病房、手术室。

临床程度床边分级:临床程度床边分级根据Forrester法修改而来,主要根据末稍循环的观察和肺部听诊,无需特殊的监测条件,适用于一般的门诊和住院患者。
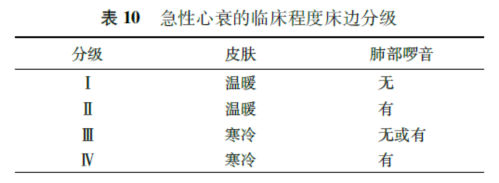
以Forrester法和临床程度床边分级为例,自I级至IV级的急性期病死率分别为2.2% ,10.1% ,22.4%和55.5% 。
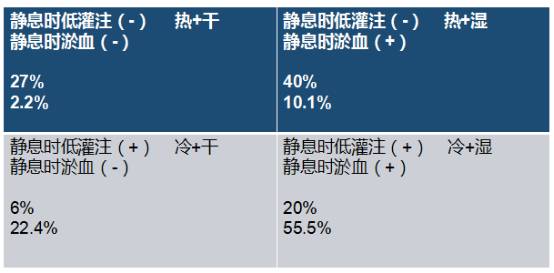
淤血:气急/端坐呼吸、颈静脉怒张、腹水、水肿、罗音。
低灌注:脉压小、SBP-DBP<25%、嗜睡/迟钝、血钠降低、四肢冷、ACEI后出现低血压、肾功能不全。
冷/热:触摸外周(手、足、膝盖)和躯干(胸、腋窝、大腿)。
外周和躯干均热:灌注正常,心输出量可能正常。如果MAP<65mmHg,强烈提示炎症,而不是心衰或过度利尿。
外周和躯干均冷:血管收缩,可有或没有心输出量的降低。
外周冷和躯干热:心衰+炎症。
外周热和躯干冷:不存在。
急性心衰的临床监测
(一)无创性监测(I类,B级)
1.每个患者均需应用床边监护仪,持续测量心率、呼吸频率、血压、血氧饱和度等。监测体温、动脉血气、心电图等。
2.超声心动图。
3.USCOM。
(二)血液动力学监测
1.适应证:适用于血液动力学状态不稳定,病情严重且治疗效果不理想的患者,如伴肺水肿(或)心原性休克患者。
2.主要方法:
(1)右心导管:适用于
①存在呼吸窘迫或灌注异常,但临床上不能判断心内充盈压力情况(I类,C级)的患者。
②急性心衰患者在标准治疗的情况下仍持续有症状伴有以下情况之一者:容量状态、灌注或肺血管阻力情况不明,收缩压持续低下,肾功能进行性恶化,需静脉血管活性药物维持,考虑机械辅助循环或心脏移植(IIa类,C级)。
(2)外周动脉插管(IIa类,B级):可持续监测动脉血压,还可抽取动脉血样标本检查。
(3)肺动脉插管(IIa类,B级):不常规应用。
(三)生物学标志物检测
1.BNP或NT-proBNP
2.心肌坏死标志物
急性心衰的治疗
(一)临床评估和处理流程
1.临床评估:对患者应根据上述检查方法以及病情变化作出临床评估,评估应多次和动态进行,以调整治疗方案,且应强调个体化治疗。
2.治疗目标:改善急性心衰症状,稳定血液动力学状态,维护重要脏器功能,避免急性心衰复发,改善远期预后。
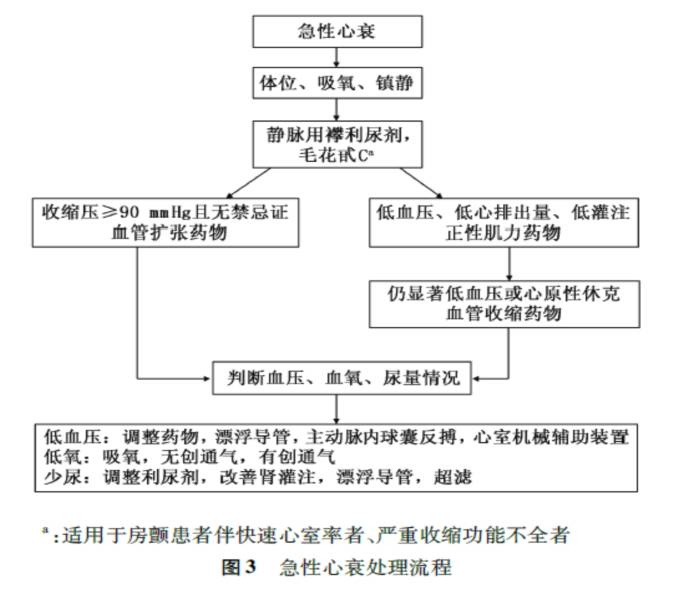
(二)一般处理
1.体位:静息时明显呼吸困难者应半卧位或端坐位,双腿下垂以减少回心血量,降低心脏前负荷。
2.吸氧:适用于低氧血症和呼吸困难明显,尤其指端血氧饱和度<90%的患者。无低氧血症的患者不应常规应用,这可能导致血管收缩和心输出量下降。如需吸氧,应尽早采用,使患者SaO2≥95%(伴COPD者SaO2>90% ) 。可采用以下两种不同方式:
①鼻导管吸氧:低氧流量(1-2 L/min)开始,根据动脉血气分析结果调整氧流量。
②面罩吸氧:适用于伴呼吸性碱中毒患者。必要时还可采用无创性或气管插管呼吸机辅助通气治疗。
3、出入量管理:肺淤血、体循环淤血及水肿明显者应严格限制饮水量和静脉输液速度。无明显低血容量因素(大出血、严重脱水、大汗淋漓等)者,每天摄入液体量一般宜在1500ml以内,不要超过2000ml保持每天出入量负平衡约500ml,严重肺水肿者水负平衡为1000-2000ml/d,甚至可达3000-5000ml/d,以减少水钠潴留,缓解症状。3-5d后,如肺淤血、水肿明显消退,应减少水负平衡量,逐渐过渡到出入量大体平衡。在负平衡下应注意防止发生低血容量、低血钾和低血钠等。同时限制钠摄入<2g/d。
(三)药物治疗
1.基础治疗:吗啡、洋地黄。
2.利尿剂(I类,B级):襻利尿剂、托伐普坦。
3.血管扩张药物:硝酸酯类、硝普钠、萘西利肽(重组人BNP)。
4.正性肌力药物:多巴胺、多巴酚丁胺、磷酸二醋酶抑制剂、左西孟旦。
5.血管收缩药物:去甲肾上腺素、血管加压素。
6.抗凝治疗。
7.改善预后的药物。
(四)非药物治疗
1.主动脉内球囊反搏(IABP)(I类,B级)。
2.机械通气(IIa类,B级)。
3.血液净化治疗(IIa类,B级)。
4.心室机械辅助装置(IIa类,B级)。
急性心衰的临床评估

淤血:气急/端坐呼吸、颈静脉怒张、腹水、水肿、罗音。
低灌注:脉压小、SBP-DBP<25%、嗜睡/迟钝、血钠降低、四肢冷、ACEI后出现低血压、肾功能不全。
病例1
急性心衰时神经激素失衡导致利尿剂反应下降:
1.内皮素、醛固酮、Ang II、血管加压素、去甲肾上腺素——血管收缩——肾功能不全、钠潴留。
2.ANP、BNP、NO、缓激肽、前列腺素——血管扩张——肾功能改善、利钠。
继续利尿?扩血管?强心?
利钠肽,速尿80 mg iv,O2: BP 90/63、SVR 1623、CO 4.6、尿量2h内增加到500ml,24h内3L。第2天 ACEI, B阻剂。3天内利尿10L。出院时Cr,Bun正常。
利尿剂处理湿冷策略:
① 同时应用血管扩张剂使神经内分泌激活恢复正常,维持MAP 60-70 mmHg。比如:硝酸酯类(24小时后起效),肼屈嗪 10-20 mg q 6h,硝普钠,利钠肽。
② 血管扩张剂作为一线治疗时,仅在MAP<60mmHg时,使用正性肌力药物。
③ SBP>110mmHg, 正性肌力药物不太可能获益。
病例2
严重右心衰的心肾综合症 CVP>20
严重右心衰伴或不伴TR\PH\左室功能不全,通常有严重的容量负荷过重(右心衰为主),肾低灌注由于CVP升高,CO下降,血管扩张剂,正性肌力药物改善肾灌注以及高剂量的利尿或超滤。
病例3
补液?正性肌力药物?血管收缩药物?肾脏科会诊?
肾功能依赖于RAAS活性,低SVR患者肾血流量依赖MAP,利钠肽或ACEI可能引起肾前行氮质血症。
诊治流程

外周血管阻力的判断

根据外周血管阻力进行临床决策

急性心衰稳定后的后续处理
1.病情稳定后监测:
入院后至少第1个24h要连续监测心率、心律、血压和SaO2,之后也要经常监测。至少每天评估心衰相关症状(如呼吸困难),治疗的不良反应,以及评估容量超负荷相关症状。
2.病情稳定后治疗:
(1)无基础疾病的急性心衰:在消除诱因后,并不需要继续心衰的相关治疗,应避免诱发急性心衰,如出现各种诱因要及早、积极控制。
(2)伴基础疾病的急性心衰:应针对原发疾病进行积极有效的治疗、康复和预防。
(3)原有慢性心衰类型:处理方案与慢性心衰相同。