


在深圳心力衰竭国际发展论坛暨心力衰竭治疗研讨会•深圳站活动中,来自深圳市孙逸仙心血管医院的徐验的教授为我们带来了题为“急性心衰合并多脏器功能不全的诊治”的精彩报告。

病例
患者,男,38岁
◆主诉:发热3天,胸闷气促2天,加重1天。
◆外院住院后出现室性心动过速 ,予电复律恢复窦性心律。数小时后心脏骤停,心肺复苏后恢复自主心律。予气管插管、呼吸机辅助、IABP辅助,及多巴胺、多巴酚丁胺、去甲肾上腺素等治疗,急转我科
入院查体
T 36.5℃ P 100次/分 R 18次/分(呼吸机频率) BP 115/70mmHg(IABP+血管活性药物支持下)
镇静状态,双侧瞳孔等大等圆;双肺呼吸音粗,可闻及大量湿性罗音;心界不大,心率100次/分,律齐,各瓣膜听诊区未闻及杂音;腹部(-);双下肢无水肿。
入院心电图
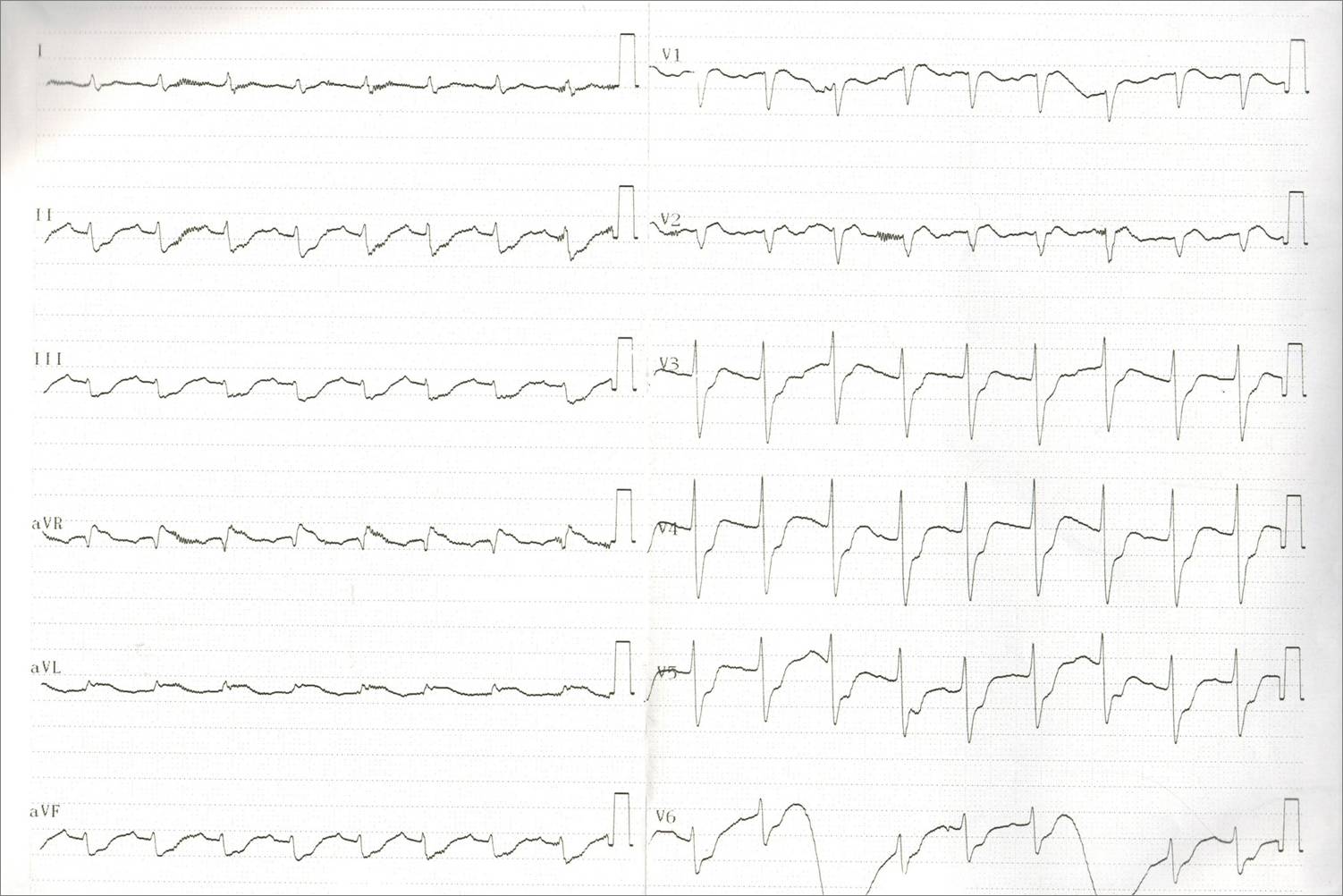
入院化验急查
◆血气分析:PH 7.29,PO2 51mmHg,PCO2 40mmHg, P(A-a)O2 612mmHg,乳酸4.7mmol/L,BE-7.4mmol/L,O2sat 80% (氧浓度100%)
◆血常规:WBC 13.8*10^9/L,HGB 131g/L,NEU% 88.1%,PLT 146*10^9/L,HCT 0.397
NT-pro-BNP >35000 ng/L
◆心肌标志物:TnT >2.0ng/ml,TnI >32ng/ml,
◆电解质:K+4.5mmol/L,Na+129mmol/L,Cl-86.7mmol/L,Ca++2.03mmol/L
◆肾功能:Cr417umol/L,BUN12.7mmol/L
◆肝功能:ALT1532U/L,AST2546U/L,TBil10.9umol/L,DBil7.1umol/L,
IBil3.8umol/L,TP46.1g/L,ALB25.0g/L
入院诊断
◆暴发性心肌炎
——心原性休克
——急性肺水肿
——心律失常--室性心动过速
——心脏骤停 心肺复苏术后
——心功能IV级
◆I型呼吸衰竭
◆急性肾功能不全
◆急性肝损伤
病情变化
◆入院后病情迅速恶化
◆反搏压和平均压呈进行性下降(70/50mmHg);
◆末梢血氧饱和度下降(50+~60+%);
◆室速;
◆双肺大量湿性啰音,吸出大量血性泡沫痰;
血管活性药物加至极量。
急诊床旁心脏超声
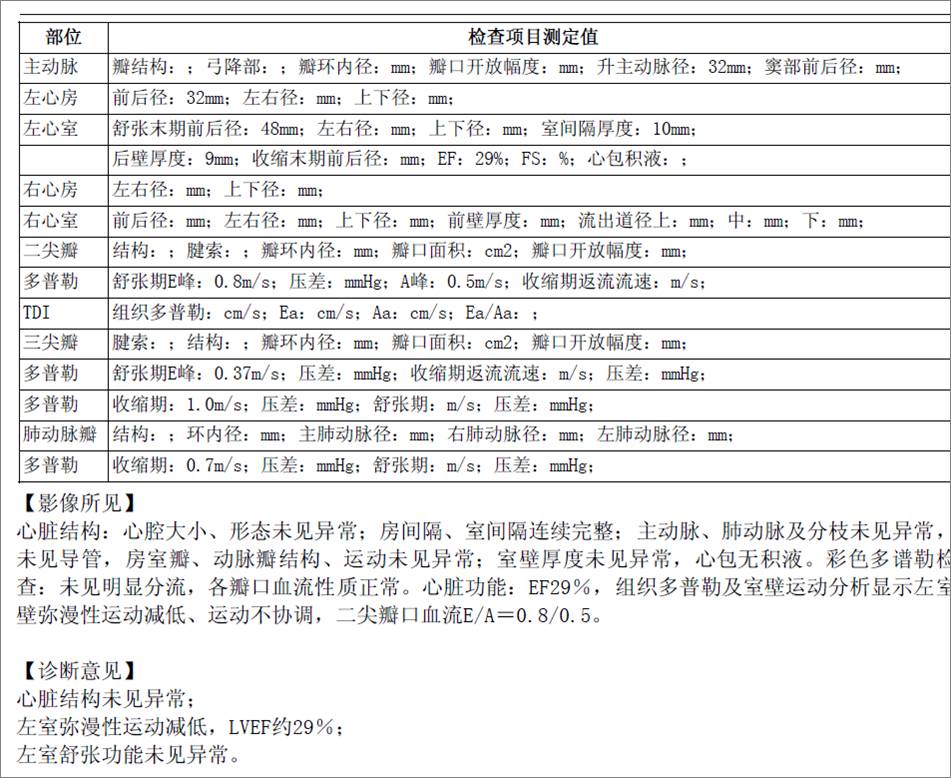
LVEF 29%
左室弥漫性运动减弱
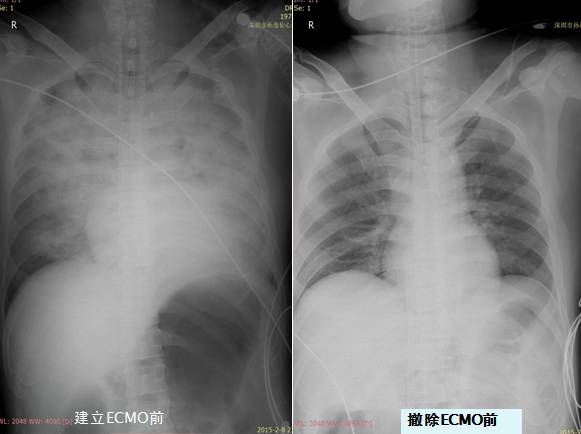
胸片
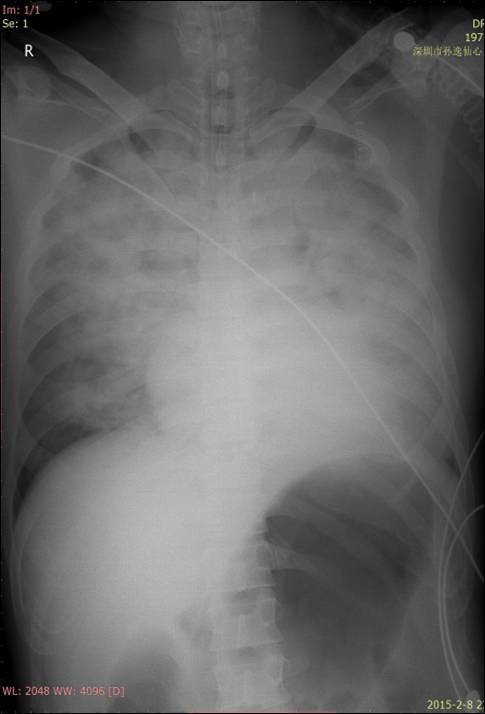
急性
肺水肿
ECMO
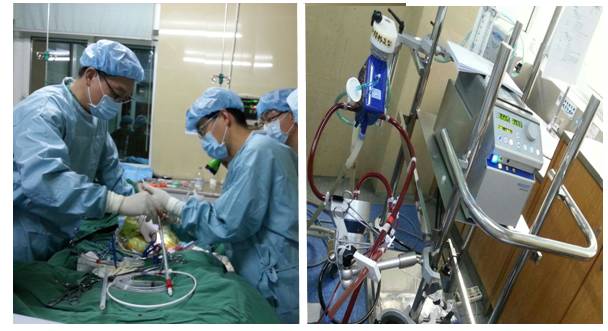
ECMO建立后生命体征变
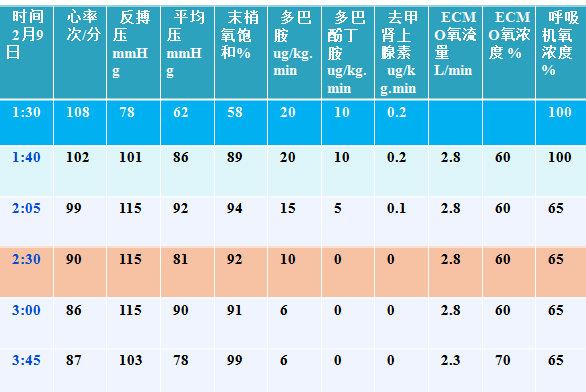
患者急性肺水肿、心源性休克合并
◆ I型呼吸衰竭
◆急性肾功能衰竭、无尿
◆ 急性肝功能不全
◆ 缺血缺氧性脑病
◆ 上消化道出血
◆ 感染
急性心力衰竭
◆急性心衰是>65岁患者住院的主要原因;
◆ 其中约15%~20%为新发心衰,大部分为慢性心 衰的急性加重,即急性失代偿性心衰;
◆急性肺水肿和心源性休克是最严重的临床表现;
◆急性心衰预后差,住院病死率为3-12%,6个月的再住院率约50%。
急性心衰的病死率
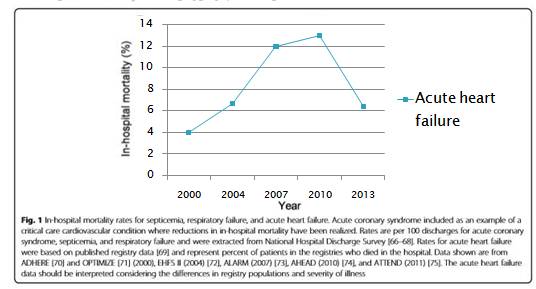
◆急性心衰常引起急性多脏器功能损伤,是心衰患者病情加重和不易控制的重要原因,严重影响患者预后。
◆受累脏器越多,病死率越高。
◆呼吸衰竭、肾功能不全以及肝功能不全是急性心衰常见的合并症。
急性心衰可累及的器官

急性心衰合并多脏器功能不全≠MODS
◆多器官功能障碍综合征(MODS)是指机体遭受严重创伤、休克、感染及大手术等急性损害24小时后,同时或相继出现两个或两个以上系统/器官的功能障碍或衰竭的临床综合征。
◆MODS与原发疾病并无直接关系,而是由失控的全身炎症反应综合征(SIRS)→多器官功能障碍综合征(MODS)→多器官功能衰竭(MOF)
MODS死亡率与衰竭器官数目的关系

[1]
◆心衰合并多器官功能不全的预后很差,病死率随器官病变数的增多而增高。
◆因重症心衰入院并在住院期间死亡的患者中,半数患者在入院时即合并多器官病变。在死亡前,此比例增加至97%,其中76%患者合并3个以上器官病变。
◆ 以肾功能不全和呼吸衰竭最显著。
◆ 肺部感染在心衰恶化和多器官衰竭发生中有重要意义
判定标准:血Cr>177umol/L伴有少尿或多尿,或需要血液透析
◆心肾综合征的分型
——急性心肾综合征(CRSⅠ型)
——慢性心肾综合征(CRSⅡ型)
——急性肾心综合征(CRSⅢ型)
——慢性肾心综合征(CRSⅣ型)
——继发性心肾综合征(CRSⅤ型)
流行病学
◆30%的心力衰竭患者有肾功能不全病史
◆以GFR<60ml/(min·1.73m2)为肾功能不全的诊断标准,急性心力衰竭患者肾功能不全的发生率超过60%
◆急性心衰综合征既便入院时无肾功能障碍,27~35%的患者在住院过程中发生肾功能恶化(Scr增高≥0.3mg/dl或增加≥25%)
预后
◆肾功能是心力衰竭患者住院病死率的最有价值的预测因素。
◆AHRERE登记分析,>40个单变量中入院时Scr和BUN水平是预示死亡危险性最强的因素之一。
◆回顾性分析,基础Scr>2.5mg/dl是急性心衰再次住院的独立危险因素。
◆血肌酐升高0.3mg/dl,住院死亡率增加达30%
发生机制
◆肾功能的慢性损害
◆低心排 →肾脏血流灌注不足
周围静脉压增高 →肾脏淤血
◆RAAS系统过度激活、氧化应激与免疫介导
◆药物(大剂量利尿剂、扩血管药物、NSAID、肾毒性药物)
处理
◆改善心功能,稳定血流动力学,保持适当的肾灌注;
◆纠正电解质紊乱和代谢性酸中毒;
◆除外导致肾损伤的因素(肾毒性药物、泌尿系梗阻 )
◆利尿剂:使用需平衡和适度,仔细评价容量状态
——过度使用:容量↓,心输出量↓,GFR ↓;
——使用不足:肺水肿不能纠正,静脉压↑,容量负荷↑ ;
◆利尿剂抵抗
——静脉推注+持续静脉泵注袢利尿剂;
——与增加肾血流药物(如小剂量多巴胺、奈西利肽)
合用;
——联合扩血管药、正性肌力药改善心功能;
——应用托伐普坦;
——药物不能改善,考虑超滤治疗/CRRT。
◆心衰药物应用注意事项:
——血肌酐>3mg/dL:ACEI/ARB停用
—— 血肌酐>2.5mg/dL:不宜应用醛固酮受体拮抗剂
——GFR<30ml/(min·1.73m2):噻嗪类利尿剂无效,予袢利尿剂
——肾功能不全时,地高辛易蓄积过量,注意监测浓度
——GFR<30ml/(min·1.73m2):新型口服抗凝药禁用
——谨防高钾血症,不常规补钾
◆判定标准:动脉血氧分压<60mmHg或依靠有创或无创呼吸机维持正常通气。
◆病理基础:
——急性肺水肿
——心衰合并COPD恶化
◆约20%-30% 急性心力衰竭患者合并COPD;
◆肺部感染是发生呼吸衰竭的常见诱因;
◆需机械通气的急性心力衰竭患者达4%-16.2%
处理
◆静脉利尿剂:
—— 尽早使用,消除容量负荷,迅速改善呼吸困难和低氧
——主动脉瓣狭窄、限制型/肥厚型心肌病,小心利尿
◆血管扩张剂:
—— 减轻前后负荷,如硝普钠、硝酸甘油、奈西利肽
◆正性肌力药物:
—— 适用于低灌注“湿冷”型,SBP<90 mmHg,
—— 如多巴胺、多巴酚丁胺、米力农、左西孟旦
◆控制房颤快速心室率
◆有感染表现者:抗生素治疗
◆氧疗:
—— I型呼衰(高流量面罩吸氧);
—— II型呼衰、合并COPD(低流量鼻导管吸氧,一般不超过2L/min);
—— 对于无低氧证据者不推荐常规给氧,否则会导致血管收缩,心排血量降低
◆辅助无创通气:CPAP、BiPAP
◆气管插管机械通气
◆判定标准:血清谷氨酸转氨酶在正常值上限的2倍以上或(和)血清总胆红素≥34.2umol/L,有或无肝性脑病
◆约有1/5 住院心衰患者存在明显肝脏功能损害,与心衰严重程度相关;
◆肝功能越差,心衰死亡率越高;
◆肝脏生化指标与心衰患者的预后密切相关:
——CHARM 研究证实,总胆红素是心衰恶化、心血管死亡和全因死亡的强有力的独立预测因子;
——肝酶、血清白蛋白及其动态变化有预后意义
机制
◆慢性心衰 →慢性淤血性肝病
急性心衰 →急性心源性肝损害
◆发生机制
——肝静脉压力升高,肝脏淤血;
——缺血缺氧性肝损害;
——药物影响:如静脉使用胺碘酮;
——重症心衰患者的内毒素血症。
实验室特征
◆急性心衰起病2-24h即可出现,ALT、LDH可迅速升高;1-3天达高峰;随着心衰治疗好转,7-10天可逐渐恢复正常;
◆ALT/LDH<1.5是特异性表现;AST>ALT;
◆胆红素升高;
◆血清白蛋白降低;
◆PT延长;凝血酶原活性降低;
◆极重者胆酶分离。
处理
◆增加心输出量、稳定血流动力学;
◆消除体循环淤血、降低右心充盈压、减轻肝淤血;
◆纠正缺氧;
◆避免损肝药物,减少经肝脏代谢药物的剂量
——胺碘酮的合理应用;
——抗凝药物华法林应严密监测INR;新型口服抗凝药慎用
◆护肝药物。
◆判定标准:应激性胃溃疡或上消化道出血,24小时出血量>400ml。
◆发生机制:
——心输出量降低、缺氧和胃肠道淤血导致胃肠道黏膜缺血、缺氧、变性、坏死,粘膜糜烂、溃疡与出血;
——机体免疫功能下降
——大量使用抗生素使肠道菌群失调
——长期静脉高营养导致胃肠黏膜萎缩,屏障功能减退,产生细菌或内毒素血症
处理
——增加心输出量、稳定血流动力学;
——消除体循环淤血;
——减少对胃肠道刺激药物;
——护胃药物;
——早期实施肠内营养,有助于保护粘膜屏障,阻止细菌移位;
——合理使用抗生素;
——调节肠道菌群药物。
病例分析
◆病因治疗(针对暴发性心肌炎):
——甲强龙 80mg iv bid × 5天
——丙种球蛋白 10g ivgtt bid × 6天
——大剂量维生素C
——改善心肌能量代谢
◆循环支持:
——稳定血流动力学:ECMO+IABP+小剂量多巴胺
——容量管理
——防治心律失常
◆保护重要脏器功能:
——呼吸功能:气管插管、机械通气
——肾功能:CRRT,维持酸碱、电解质平衡
——肝功能:护肝药物,补充白蛋白及新鲜冰冻血浆
——胃肠道功能:质子泵抑制剂
——脑功能:冰帽,高压氧
◆抗感染
◆营养支持
多种机械辅助的联合应用
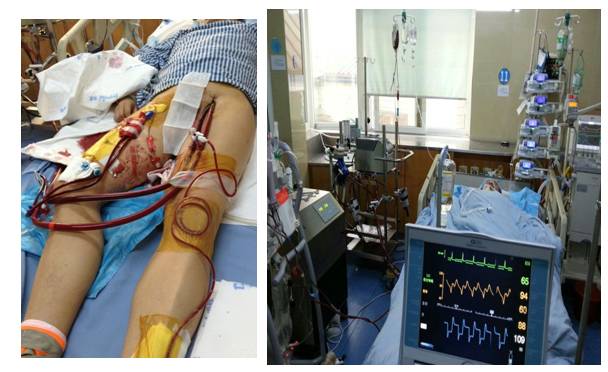
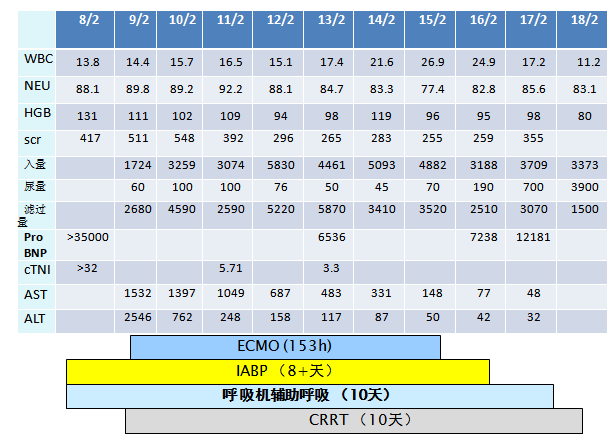
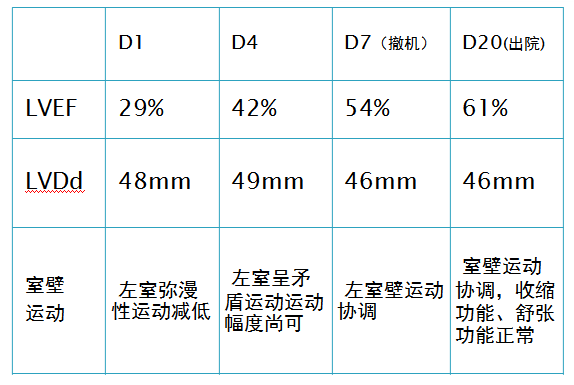
UCG变化
出院后心电图
总结
◆严重急性心衰会导致急性多脏器功能不全;
◆其中,肾功能不全、呼吸衰竭、肝功能不全常见而重要;
◆心衰合并多器官功能不全使患者住院和出院死亡率显著增加,是预测心衰预后的独立危险因素。
◆治疗原则是改善心功能,稳定血流动力学,消除体肺循环淤血,保护重要脏器功能。
参考文献
[1]张键 韦丙奇等. 多器官病变在心力衰竭死亡患者中的发生状况和趋势.中华医学杂志2010,90(46):3264-3267.
专家简介

徐验
副主任医师
深圳市孙逸仙心血管医院心血管内科
擅长:冠心病的诊断和治疗