


心脏电交替现象指来自同一起搏点的心搏,其心电图波形、振幅、极性呈交替性变化,任何导联波幅相差≥0.1mV即可诊断电交替,常见2:1交替。心脏电交替现象可单独出现,也可同时伴有机械交替。
1.CCB
1872年Traube观察到心律规则时心搏强弱交替,称为“脉搏交替”。1909年Herring在动物实验中发现肉眼可见的电交替。1910年Lewis报道了1例阵发性房性心动过速患者QRS波群振幅呈现交替现象,首次描述和命名了电交替现象。
根据累及的波、段范围,心脏电交替可分为单纯性电交替(P波、QRS波群、ST段、T波、U波中单个波形交替)和完全性电交替(2个或2个以上波形同时出现交替)。根据时间分为除极交替(QRS波群交替)和复极交替(ST段、T-U波交替)。还有一种特殊类型的传导电交替,包括各种原因引起的房室间期交替,心房、心室内传导异常也可引起P波、QRS波群交替。
电交替类型
1. P波交替
单纯P波交替(图1A)在动物实验中并不少见,但临床罕见。其确切机制尚不清楚,推测与心房内2:1传导阻滞有关,也可能系心房肌病变引起不应期改变所致,还有推测与心房肌缺血性病变影响离子跨心肌细胞膜的转运速度,使动作电位时程(APD)发生交替改变有关。心电图诊断标准中,除了P波形态交替改变,还要求P-P间期必须固定,两种P波必须都是窦性的,额面P波心电轴均指向左下,两种P波的P-R间期也必须固定。多见于器质性心脏病,如肺源性心脏病、心房梗死、心房压力增高或扩张引起心房肌缺血缺氧时。
2. QRS波群交替
QRS波群时程交替常见于间歇性预激综合征和间歇性束支传导阻滞,均呈宽QRS波群与窄QRS波群交替,本质上属于传导交替。QRS波群振幅交替是完全性电交替和心动过速性电交替(图1B)的主要心电图表现。
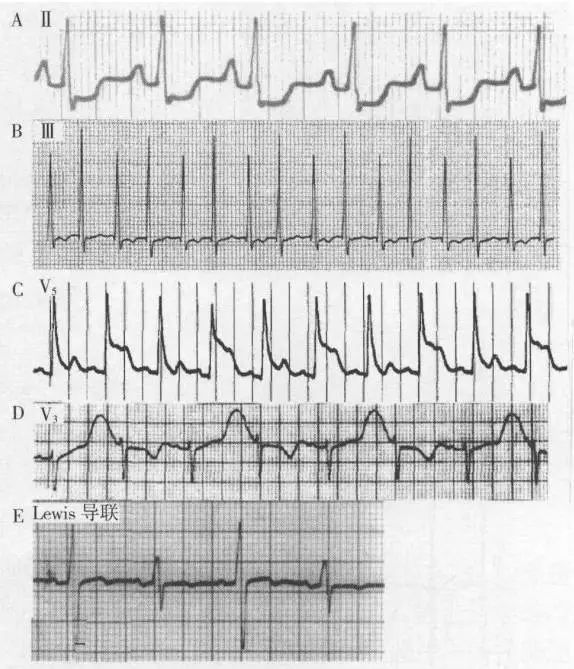
图1 不同类型电交替
A.患者69岁,急性肺栓塞,II显示P波振幅、形态交替,振幅高者波形更尖,P波额面心电轴均为+80°,胸导联交替现象不明显。
B.阵发性室上性心动过速发作时,III导联显示QRS波群振幅交替。
C.患者女性,71岁,行左前降支经皮冠状动脉腔内血管成形术(PTCA)时心电图显示V5导联ST段抬高并出现交替,伴轻微胸痛。
D.患者女性,16岁,系统性红斑狼疮,之前腹泻持续数日,服用泼尼松4天后突发意识丧失,自行苏醒后记录心电图显示Q-T间期0.44s,巨大U波交替出现(Q-U间期0.68s),血清钾2.9EQ/L,钙6.5mg/dL,镁1.6mg/dL。
E.患者女性,64岁,肺癌,大量心包积液、心包压塞,12导联心电图显示低电压、非特异性ST-T改变、胸导联QRS波群交替。双极胸导联(Lewis导联)放大后显示P波交替,提示完全性电交替。
间歇性预激综合征时,P-P间期规则,每隔一个心搏发生旁路阻滞,心电图表现为含δ波的宽QRS波群与正常QRS波群交替(图2),又称交替性预激,与旁路超常传导有关。超常传导指在心脏传导功能受抑制时,原来不能顺传的激动恰遇超常期,意外地出现传导功能暂时改善的现象,预期传导阻滞的激动得以顺传,预期传导延缓的激动得以快速顺传,但并不代表传导优于正常,而是较预期的好。超常期是传导径路兴奋性恢复过程中极早期发生的传导改善的一小段时间,仅相对早期的激动才能落入超常期。前瞻性电生理研究已证实部分心室预激患者存在房室旁路前向超常传导,也有病例报道当所有窦性激动在旁路受阻时,较早的房性期前收缩却能通过旁路传至心室,提示旁路存在超常传导。当心率相对缓慢时,窦性激动顺传时已脱离旁路有效不应期(ERP),经旁路传至心室,QRS波群呈预激图形。当心率增快时,由于旁路的ERP较长,窦性激动因落入旁路的ERP而顺传受阻,只能通过房室结顺传,呈窄QRS波群,如心率保持稳定,理论上窦性激动持续落入旁路的ERP而只能通过房室结顺传,但由于经过短暂延迟,心室激动经旁路逆传,诱导旁路出现一段超常期,下一窦性激动恰好落入该期,便能通过旁路顺传(图2),再下次窦性激动又落入旁路的ERP而仅从房室结顺传,如此窦性激动交替落入旁路的超常期与ERP,QRS波群呈宽窄交替。
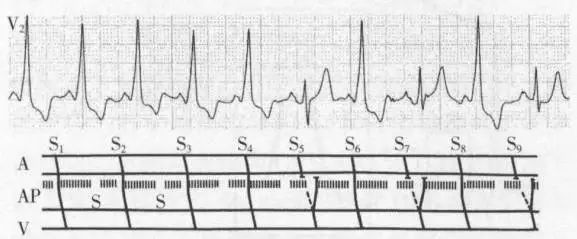
图2 间歇性预激综合征心电图及梯形图。
S1~S4窦性激动均经房室旁路顺传,S5因落入旁路的有效不应期而只能经房室结顺传,S6顺传时恰遇旁路的超常期而又能经旁路顺传,窦性激动交替经房室结与旁路顺传,心电图呈QRS波群时程的交替。A.心房,AP.房室旁路,V.心室,S.超常期。AP水平密集竖线代表AP顺传的有效不应期,中断部分为超常期。短划线代表窦性激动经房室结传入心室。
间歇性束支传导阻滞也与超常传导有关,完全性束支传导阻滞时,受累束支由来自对侧束支的激动跨室间隔隐匿性逆传而除极,表现为QRS波群增宽,同时诱发该侧束支出现短暂的超常期,由于激动延迟,下次窦性激动易于落入该侧束支的超常期而发生超常传导,双侧束支同步除极激动心室,呈窄QRS波群。如此反复,心电图表现为QRS波群交替。间歇性束支传导阻滞多表现为左或右束支传导阻滞与正常QRS波群交替,右束支与左束支传导阻滞之间的交替少见。
双向型室性心动过速的心电图也呈QRS波群交替,表现为右束支传导阻滞型QRS波群基础上,额面心电轴交替左偏与右偏,系起源于左束支的室性异位激动交替沿左前、左后分支顺传所致。常见于洋地黄中毒与肌浆网钙超负荷有关。
3. ST段交替
ST段交替见于动物实验中自发或诱导的心肌缺血,Hellerstein等结扎犬冠状动脉左前降支后,心电图呈ST段抬高伴不同抬高幅度的交替。在缺血性心脏病患者,ST段交替常表现为标准或胸导联ST段抬高不同幅度间的交替(图1C),ST向量表现为向前或向下的急性损伤。ST段压低交替或ST段抬高与压低交替少见。ST段交替是Prinzmetal心绞痛的特征性表现,见于1/3的患者。电交替随ST段抬高而加剧,ST段抬高幅度越大,电交替越明显;常伴有室性期前收缩,是室性心动过速甚至心室颤动的前奏,多在ST段交替高峰时出现。冠状动脉痉挛引起相应部位心肌细胞急性缺血性损伤,动作电位显著过早复极,使ST段显著抬高。缺血损伤心肌细胞虽然在每个心动周期除极,但跨膜动作电位2相和(或)3相复极速度交替变化,引起ST段交替。ST段交替还见于急性心肌梗死、非血管痉挛性心绞痛、运动试验中和蛛网膜下腔出血。Oguro等观察了近2年306例行冠状动脉介入治疗的患者,5例(1.6%)出现肉眼可见的ST段交替,均在球囊扩张前降支近段10s后出现,一旦球囊释放即消失,表现为胸前导联ST段急剧下降(Lambda波)、与ST段抬高交替,部分伴机械交替,ST段抬高时主动脉压力降低(收缩减弱)。
4. T波交替
T波交替指体表心电图上T波的形态、极性和振幅在相邻心搏间出现的交替变化,以ABABAB…形式出现。广义的T波交替包括心电图ST段、T波和U波交替,统称为复极交替。分为原发性T波交替与继发性T波交替(继发于完全性电交替或QRS波群交替)。T波交替通常为微伏级,称为微伏级T波交替(MTWA)。
1948年Kalter与Schwartz从6059例患者心电图中发现5例(0.08%)肉眼可见的T波交替(图3),且与生存率降低相关。此后数十年,由于发生率极低,肉眼可见的T波交替一直未引起重视,仅在先天性长QT间期综合征、急性心肌缺血或电解质紊乱等各种原因引起Q-T间期延长患者中有散在报道。1982年报道了首例微小T波交替。以后的研究采用快速傅立叶转换频域方法检测MTWA,通过动物实验明确了T波交替与心室颤动阈值的关系,人类研究显示其与室性心律失常发生密切相关。1994年Rosenbaum发表首个前瞻性人类研究证明MTWA与心内电生理检查时诱发室性心律失常、20个月无心律失常生存率之间存在强相关,在预测心脏事件方面,T波交替与心内电生理检查作用相同。2011年国际动态心电图和无创电生理学会发布了MTWA的专家共识,建议临床可用于高危患者恶性室性心律失常及心脏性猝死的预测,但指导治疗的证据不足。
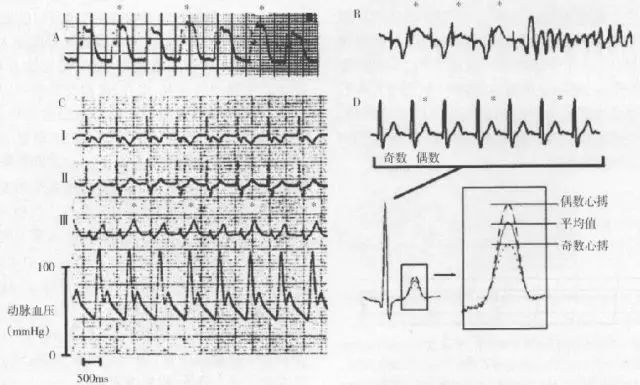
图3 T波交替的历史演变
A.1例心绞痛患者发生室性心动过速前心电图显示ST-T抬高和明显的电交替
B.1例不伴心绞痛的女性患者,在多形性室性心动过速发作前出现肉眼可见的T波交替
C.室性心动过速终止后微小但可见的T波交替,不伴动脉血压交替(底部)
D.肉眼不明显的微伏级T波交替,需通过数字信号处理技术发现,每隔1个心搏T波振幅更高
目前认为T波交替源于心肌细胞水平APD的逐搏交替。Smith等观察到当部分心肌细胞的不应期超过起搏周期时,只能每隔1个心搏才能除极。1999年Pastore等使用高分辨光学标测技术在豚鼠模型通过起搏诱发T波交替。随着心率增加,体表心电图出现T波交替,与动作电位2相甚至3相逐搏交替对应。细胞水平APD交替的振幅大于相应体表心电图T波交替的振幅。
正常T波形成与跨室壁内、中、外三层心肌复极离散有关,而不同层次心肌细胞间复极交替存在空间异质性,心肌中层细胞(M细胞)更易发生复极交替,在M细胞与心内、外膜细胞之间存在复极离散的基础上,当刺激(增加心率)达阈值或因病理改变(急性心肌梗死、心力衰竭)使阈值降低,引起内、中、外三层心肌复极差异增大,M细胞复极交替的幅度大于心内、外膜细胞,心电图上便形成T波交替。
5. U波交替
U波的形成原因和临床意义至今不明,单纯性U波交替极为罕见,具体机制不清。常见于低血钾、低血钙、低血镁等电解质紊乱(图1D),以及奎尼丁、胺碘酮过量,引起Q-T间期延长和T-U波交替,易并发尖端扭转型室性心动过速、心室颤动。但Eyer报道10例左心衰竭患者,在室性期前收缩后出现U波交替,所有患者均无电解质紊乱,推测电交替原因与心脏机械活动障碍有关。U波交替还可同时伴有脉搏交替,心电图呈巨大U波的心搏,超声心动图显示左心室壁收缩幅度增大,提示该心搏搏出量增加。
6. 完全性电交替
2个或2个以上波、段同时出现交替,多见于胸导联。常见于大量心包积液和(或)心包压塞,其次是严重心肌病变、阵发性心动过速时。但常规12导联记录常常仅显示QRS波群交替,采用双极胸导联(Lewis导联)更易发现完全性电交替(图1E)。
大量心包积液时,由于心脏失去心包的支撑,悬浮于心包积液中并受积液压迫,呈钟摆样机械运动和位置变化,与记录电极间的解剖关系不断变化,导致空间心电向量出现交替变化,引起QRS波群振幅交替。其次,机械因素也参与了电交替的形成,心包积液压迫导致心室舒张充盈受限,舒张末容量减少,通过Frank-Starling机制,搏出量降低,心室排空减少,在下一个心动周期,由于舒张末容量增加,引起每搏量增加,心室排空完全。机械交替的维持使心脏运动引起的交替表现更加明显
Sotolongs同步记录心包积液患者的超声心动图和心电图,不仅证实左心室在心包内钟摆状运动引起QRS波群交替,而且提出左心房运动异常参与了完全性电交替(P波与QRS波群电交替)的形成。大量心包积液时,液体蓄积在左心房后壁的心包斜窦内,使其与正常连接组织分离,导致心房与心室一起摆动。因此,完全性电交替是心包腔内压力升高(如心包压塞)相对特异的标志。
7. 心动过速性电交替(快频率依赖性电交替)
1910年Lewis就提出,除了器质性心脏病患者,电交替也可见于非器质性心脏病患者心动过速时。电交替的出现与心率增快明显相关,其发生机制尚不完全清楚。心电图常表现为QRS波群与T波交替,胸导联多见,尤其是V2、V3。心动过速性QRS波群交替是希浦系统或心室肌细胞对心率突然增快作出的反应,心动过速导致舒张期缩短,回心血量减少,心排量降低,心肌缺血缺氧,部分心肌组织不应期延长,激动在心室内发生传导延缓或阻滞,下一次激动到来时,由于心室已获得充分休息,传导延缓或阻滞消失,其机制为APD和不应期的震荡或交替。
Green报道163例窄QRS波群心动过速患者中,36例(22%)伴有电交替,其中92%合并房室旁路,窄QRS波群心动过速伴QRS波群交替对诊断顺向型房室折返性心动过速具有高度特异性(96%)。Kremers等观察了91例宽QRS波群心动过速患者,35例(38%)伴有QRS-T交替,分别为室性心动过速29/74例(39%)、室上性心动过速伴室内差异性传导6/17例(35%),2组电交替的发生率无显著性差异,17例室上性心动过速患者经电生理检查均为顺向型房室折返性心动过速。靠近希氏束的室性心动过速和旁路参与的室上性心动过速,最易出现电交替。
8. 传导交替
可由以下一个或多个与激动传导相关的因素,如传导速度、不应期、兴奋性、超常传导和传导径路交替引起。此外,心率改变、各种血流动力学、神经、体液因素和药物影响也可引起交替。体表心电图主要表现为:(1)P波和(或)QRS波群时程或形态的交替,如间歇性预激综合征和束支传导阻滞;(2)P-R或R-P间期的交替;(3)心动周期的交替;(4)以上情况的组合。其中,诊断心动周期交替的前提是激动必须起源于同一部位。
P-R间期交替即房室传导间期交替,是常见的传导交替。规则的室上性激动顺传到心室的传导时间呈固定的长短交替,也可伴QRS波群振幅交替。1958年,Langendorf报道了17例房室传导间期交替的病例,提出超常传导、隐匿性传导、预激综合征是引起P-R间期交替的常见原因。
房室结双径路传导是引起P-R间期长短交替最常见的原因。当快径路的有效不应期介于P-P间期与2倍P-P间期之间时,第1个窦性P波从快径路顺传后,第2个P波顺传时恰逢快径路ERP而顺传受阻,改沿慢径路顺传,表现为P-R间期延长,如快径路未受逆传影响,则第3个P波又能从快径路顺传,如此反复,形成P-R间期长短交替,故房室结双径路伴快径路2:1阻滞易致P-R间期长短交替(图4)。
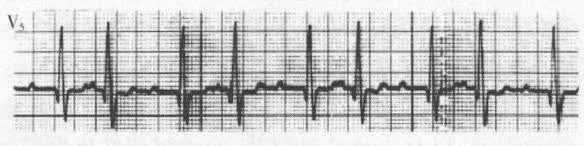
图4
2:1阻滞,窦性激动交替沿快径路与慢径路顺传,表现为P-R间期长(0.24S)短(0.16S)交替,且P-R与R-P间期不呈反比关系,即当R-P间期缩短时P-R间期亦短,当R-P间期长者P-R间期亦长。
间歇性或隐匿性预激综合征时,窦性激动交替由房室结与旁路顺传,引起P-R间期交替,常同时合并QRS波群交替(图2)。
隐匿性交界性期前收缩亦可引起P-R间期交替。虽未激动心房和心室,却使房室传导组织产生一次新的不应期,紧随其后的窦性激动顺传时恰逢该组织处于相对不应期,于是出现P-R间期延长。若下次窦性激动顺传时受隐匿性交界性激动影响较小,则P-R间期较短或“正常”顺传,形成P-R间期交替。
9. 假性电交替
1978年Klein等报道了1例72岁急性前壁心肌梗死患者使用普鲁卡因酰胺后出现2:1左前分支阻滞,每隔1个心搏心电轴呈正常与左偏交替,并首次提出“假性电交替”的概念。曾有学者提出,与大量心包积液无关的电交替,就要考虑到假性电交替。
目前该术语更多地用于貌似电交替但与心脏电活动无关的一些心电图表现,如室性期前收缩二联律、呼吸因素影响、室性心动过速伴2:1室房传导(图5),以及因仪器、基线不稳等心外因素引起的波形振幅改变。呼吸性QRS波群变化时,QRS振幅随呼吸逐渐增大,然后逐渐减小,但QRS形态无明显改变。室性心动过速伴2:1室房传导时,P-可重叠于QRS波群终末或T波上,酷似QRS或T波2:1交替。室性或房性期前收缩时,由于激动并非来自同一起搏点,不符合电交替的基本要求。
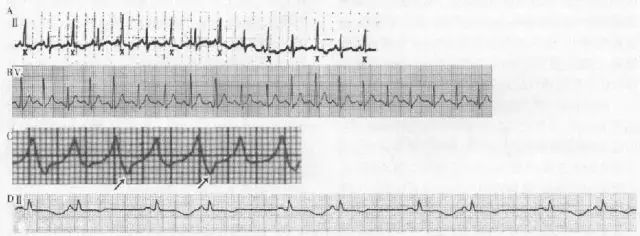
图5 4种假性电交替心电图表现
A.室性期前收缩二联律,每隔一个窦性心搏为舒张晚期室性期前收缩(X表示),其前P波呈正负双相,QRS波群略宽、振幅高、S波消失、T波倒置。
B.呼吸引起QRS振幅逐渐变化,与电交替时QRS振幅逐搏变化不同。该患者心率92次/min,是呼吸频率(46次/min)的2倍。当患者屏气后,该现象即消失。
C.室性心动过速2:1室房传导,P-波(箭头示)每隔1个心搏重叠于QRS波群终末,醅似QRS波群交替。
D.房性期前收缩二联律,误诊为T波及Q-T间期交替。
电交替的临床意义
不同类型电交替的发生机制不同,临床意义也不一样,根据不同类型电交替的心电图特点,对疾病诊断有一定指导价值。P波交替多见于器质性心脏病如肺源性心脏病、肺栓塞等心房压力升高的疾病。QRS波群交替常见于间歇性预激综合征或束支传导阻滞,以及完全性电交替、心动过速性电交替。ST段交替常见于Prinzmetal心绞痛、冠状动脉痉挛及PTCA时,与心肌缺血有关。单纯肉眼可见的T波电交替临床较少见,常呈T-U融合波交替,与U波交替相似,常见于先天性或继发性长QT间期综合征、心肌缺血及电解质紊乱时。近年来MTWA在临床广泛使用,是恶性室性心律失常和心脏性猝死的独立预测指标,与心内电生理检查具有同等预测价值。完全性电交替是大量心包积液并发心包压塞的一个重要心电图征象。窄QRS波群心动过速伴QRS波群交替则有利于顺向型房室折返性心动过速的诊断。