

心源性休克是心脏科的急危重症。2016年5月28日,在“心力衰竭国际学院”2016年第一期会议上,国家心血管病中心、阜外心血管病医院心力衰竭中心张健教授以“心源性休克的诊断和治疗”为题做了精彩的报告。

张健 教授
一、心源性休克(CS)的临床定义
1、基本特点:收缩压(SBP)<90 mmHg超过30min,或SBP在短期内下降>60 mmHg,或平均动脉压在短期内下降>30 mmHg
2、有肺充血的征象
3、至少有一项下列器官灌注不良的征象
a)精神状态的变化:早期兴奋→晚期抑制
b)肢端温度变化:干冷→湿冷
c)尿量减少<30 ml/h
d)血浆乳酸浓度>2.0 mmol/l
二、CS的发生率
张健教授介绍,CS的发生率较高,有数据显示,其发生率为7.5%~8.6%。在过去几十年中,因为早期PCI在急性心肌梗死(AMI)中的应用,CS的发病率下降,目前STEMI中为5%~8%,NSTEMI中为2.5%,转化成病例约4~5万患者/年(美国)。
三、CS的常见原因及病理生理
(一)常见原因
心源性休克是一种临床综合征,其中包括多种病因,临床上应该特别重视病因的识别。其中,最常见的是AMI,包括没有机械并发症的MI和有机械并发症的MI(室间隔穿孔、乳头肌或腱索断裂);此外还包括慢性心衰急性失代偿、急性重症心肌炎、心脏手术后、Takotsubo心肌病、围生期心肌病、恶性心律失常、心包填塞、大块肺栓塞、原位心脏移植术后急性排斥反应、主动脉夹层并发急性重度主动脉瓣关闭不全和/或心肌梗死等。
(二)病理生理
以心肌梗死为例,CS的病理生理为:
(1)当左室心肌发生较大面积坏死时,心脏泵功能损害,SV和CO下降;
(2)心肌和冠状动脉灌注不良导致心动过速和低血压;
(3)LVEDP增加,降低了冠脉灌注;
(4)LV壁张力增加,增加心肌耗氧量;
(5)乳酸堆积,恶化了心肌能量代谢。
四、CS的症状及血流动力学特点
(一)症状特点
1、低血压:明显而持续(>30 min)的低血压(SBP<80-90 mmHg)
2、组织低灌注
(1)皮肤湿冷、苍白和紫绀,出现紫色条纹
(2)尿量显著减少(<20 ml/h),甚至无尿;
(3)精神和意识状态改变,常有烦躁不安、焦虑、恐惧和濒死感;SBP<70 mmHg时,可出现精神抑制症状如神志恍惚、表情淡漠、反应迟钝,逐渐发展至意识模糊甚至昏迷。
(二)CS的血流动力学特点
1、心指数(CI)严重降低:
(1)在无药物或器械支持的情况下:CI﹤1.8L•min ╱m²
(2)在有药物或器械支持的情况下:CI﹤2.0-2.2 L•min ╱m²
2、心室充盈压不低或升高:左室舒张末压﹥18 mmHg,或右室舒张末压﹥10~15 mmHg
五、CS的临床演变谱及临床监测指标
(一)临床演变谱
1、前休克状态:患者有发展成为CS的显著危险
2、轻度休克:对低剂量正性肌力药物或缩血管药物有反应
3、严重的休克:对大剂量正性肌力药物、缩血管药物或IABP有反应、LVAD
4、严重恶化的休克(SRCS):对大剂量正性肌力药物、缩血管药物或IABP没有反应、LVAD

图1 CS的临床演变谱及治疗
这些定义,有助于在临床治疗中分层选择治疗。张健教授强调,心源性休克的早期识别尤为重要。
(二)临床监测指标
1、无创监测:症状、血氧、尿量等;
2、有创监测:CVP、动脉内血压、漂浮导管等;
3、实验室监测:血气分析、肝肾功能监测等。
六、心源性休克的治疗
心源性休克的治疗包括病因治疗、稳定血流动力学、保护重要脏器功能、维持内环境稳定、防治心律失常、改善心肌代谢以及综合支持治疗。
(一)心源性休克的病因治疗
1、急性STEMI——血运重建(PCI或CABG),在无PCI或CABG条件的医院可考虑早期溶栓;
2、急性心肌梗死合并室间隔穿孔或乳头肌断裂——急诊手术治疗;
3、血流动力学不稳定的快速型心律失常——电复律;
4、急性肺动脉栓塞——急诊静脉溶栓或经肺动脉导管碎栓治疗;
5、急性心包填塞——急诊心包穿刺引流。
(二)缩血管正性肌力药物
1、多巴胺
(1)作用机制:①增强心肌收缩力:兴奋β1受体,增加CI;②收缩外周血管:兴奋α受体,升高血压;③扩张肾动脉:兴奋多巴胺受体,保证肾血流(小剂量)。
(2)不良反应:室性心律失常增加、心率增快。
(3)剂量:紧急时可予3~5mg静脉注射,起始剂量0.5~5μg/(kg.min);最大剂量20μg/(kg•min)。大于10μg/(kg•min)的时,外周阻力增加为主,扩张肾动脉作用消失。
2、肾上腺素
(1)多巴胺达最大剂量20μg/(kg•min)仍不能维持血压时使用。
(2)作用机制:①增强心肌收缩力:兴奋β1受体,增加CI;②收缩外周血管:兴奋α受体,升高血压;③扩张骨骼肌小动脉:小剂量时兴奋β2受体,舒张压降低。
(3)用法:起始剂量1~2μg/min,静脉泵入;依据血压逐渐增加剂量。
3、去甲肾上腺素
(1)多巴胺达最大剂量20μg/(kg•min)仍不能维持血压时使用。
(2)作用机制:①收缩外周血管:兴奋α受体,升高血压;②增强心肌收缩力:兴奋β1受体,增加CI。
(3)用法:起始剂量1~2μg/min,静脉泵入;依据血压逐渐增加剂量。
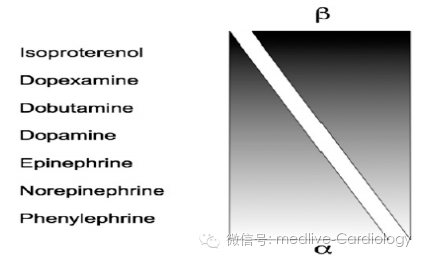
图2 血管活性药物的特点
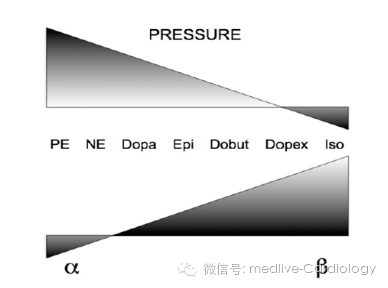
图3 儿茶酚胺类药物对血流和压力的影响
(三)扩张血管的正性肌力药物
1、药物:多巴酚丁胺、米力农、左西孟旦。
2、适用于:EF<45%的休克患者,可增加心输出量,改善血流动力学。
3、不良作用:①对外周血管有扩张作用,可导致血压降低,故需与缩血管的药物合用;②可能增加快速房颤和室速的发生率。
| 知识链接:多巴酚丁胺与多巴胺的区别 |
|
1、多巴酚丁胺:正性肌力作用大于外周血管作用 (1)刺激心肌细胞的α受体介导变力作用,刺激β受体则产生变时和变力的双重作用,增加心率和心肌收缩力; (2)在周围血管中,刺激α1和β2受体,两者的作用几乎相抵消,对外周血管阻力的调节作用很小。 2、多巴胺:外周血管作用大于正性肌力作用 (1)刺激心肌细胞β受体,增加心率和心肌收缩力; (2)大剂量多巴胺作用于周围血管α受体,收缩血管; (3)可作用肾脏、肠系膜和冠状动脉系统的多巴胺受体。 |
(四)机械辅助治疗和心脏移植
1、IABP——冠心病治疗;
2、体外膜肺或氧给器(ECMO)——严重泵衰竭;
3、左心辅助装置;
4、心脏移植——稳定后。

图4 什么样的装置用于哪些患者?
目前临床应用的经皮心脏辅助装置包括IABP、ECMO、TandemHeart和Impella等。什么样的装置用于哪些患者?张健教授指出,回答这一问题,我们需要更多数据。
(五)保护重要器官功能
1、呼吸衰竭(Ⅰ或Ⅱ):气管插管和人工机械通气;
2、急性肾功能衰竭:床旁血滤;
3、急性肝功能不全:保肝治疗;
4、应激性溃疡:质子泵抑制剂;
5、败血症:17%,应用抗菌素;
6、稳定内环境。
(六)综合支持治疗
1、改善心肌能量代谢,促进心肌细胞恢复;
2、适当的液体入量和血容量管理;
3、每日能量供应;
4、纠正低蛋白血症;
5、防止肠道菌群失调;
6、稳定后治疗:①ACEI/ARB、β受体阻滞剂、ALDO等;②中药的稳定后治疗。
总 结
1、CS治疗的关键是维持血流动力学稳定;
2、ACS特别是AMI是最重要的病因;
3、早期再灌注治疗可改善预后;
4、维持内环境稳定是休克好转的基础;
5、重点要保护好重要器官的功能。