


在2016年心力衰竭国际学院济南站活动中,来自阜外医院-心衰中心-中国医师协会-心力衰竭专业委员会的张健教授带来了题为“中欧心力衰竭指南 —— 急性心衰的解读和比较”的精彩报告

AHF的概念和定义
[1 ]
AHF 指心衰症状和体征突然发作或短期内恶化加重,需要紧急住院治疗的、危及生命的紧急情况
临床表现形式:
[2]
75% —— 既往HF的恶化(HF-REF/HF-PEF)
23% —— 首次发作的HF
2-5% —— 难治/终末期
急性心力衰竭通常用来描述迅速发生的,或慢性心衰症状和体征的迅速恶化,同时伴有BNP的升高
注重AHF的病因和诱因:
[1]

AHF的基本评估和监测对于发生AHF的患者首先要同时评估三个问题
1.是不是?患者是否患有HF?或有其他原因导致的症状或体征,如:慢性肺疾病、贫血、肾衰、肺栓塞?
2.急不急?如果患者是HF,是否症状来的突然,而需要紧急处置,如:心律失常或ACS?
3.重不重?是否危及患者生命的低氧血症和/或低血压,导致重要脏器低灌注(心、脑、肾)
完善入院临床评估和检查
[3]
1. 对于疑似AHF,首先根据呼吸困难程度、血流动力学状态及心律判断患者心肺功能状况,需记录:
(1)呼吸困难严重度,包括呼吸频率、是否能仰卧、呼吸力度及缺氧程度
(2)血压(舒张期及收缩期)
(3)心律及心率
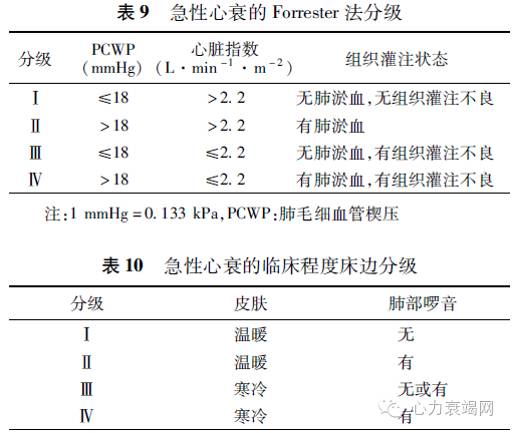
(4)体温情况,是否存在低灌注征象(如四肢阙冷、脉压变窄或精神淡漠)
2. 继续评估患者是否存在充血,包括外周水肿情况、是否有啰音、静脉压是否升高等
3. 各种检查:
(1)心电图
(2)实验室检查
(3)床旁胸部超声
(4)胸部X线
4. 除非患者出现血流动力学不稳定状态,否则多数不需要起始超声心动检查,但需在后续检测中开展;最好可以经由专业超声人员完成
5. 尽量避免导尿术,因其所致的感染发生率高,且远期并发症多
[4]
[5]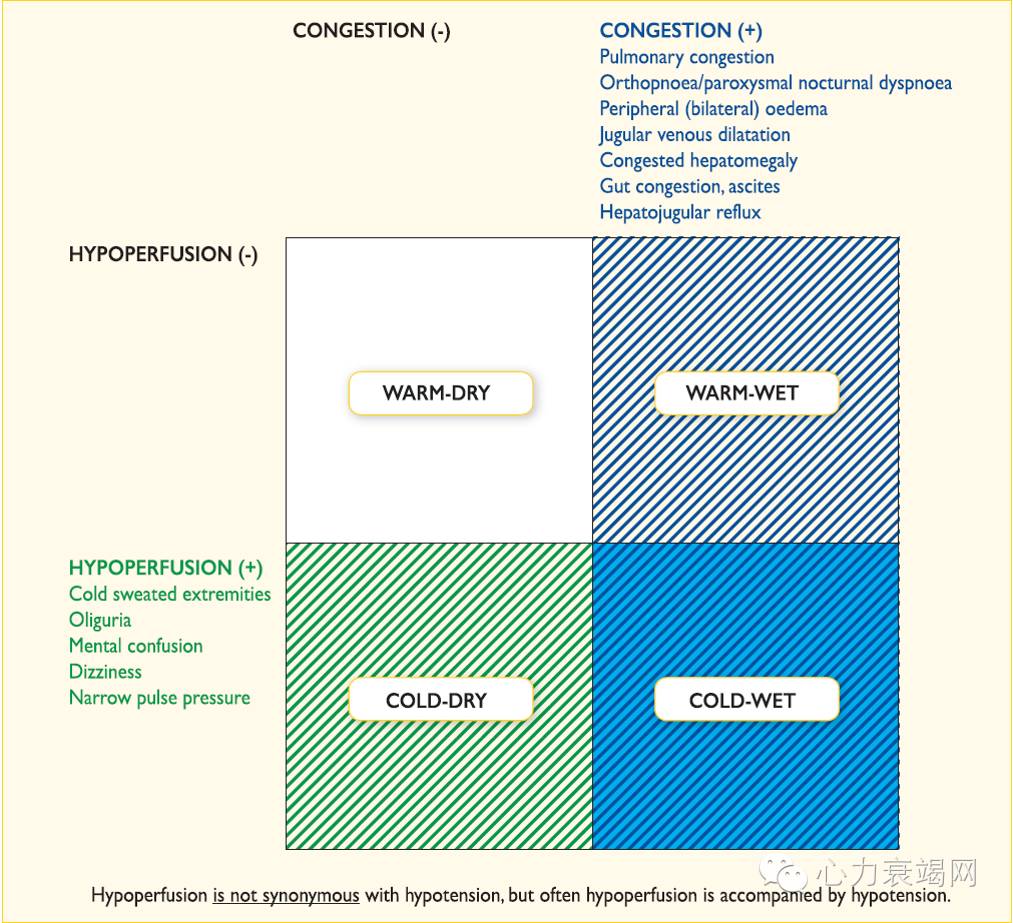
实验室检查
[3]
1.检查BNP、NT-proBNP或 MR-proANP以鉴别非心因性呼吸困难
2.应立即完成下列检测:TnI/T、Cr和BUN、电解质、血糖和全血细胞计数
3.疑似急性肺栓塞需D-二聚体检测
5.不需常规动脉血气检查
【 需要说明】:大部分AHF病人TnI/T均可升高,但超过99%百分位,有助于排除ACS。肌钙TnI/T升高常预示着不良预后
建议院内病人应每1-2天复查Cr和BUN、电解质钠尿肽。重症患者需要更频繁监测
急性左心衰竭的生物学标志物
BNP/NT-proBNP:有助于急性心衰诊断和鉴别诊断(Ⅰ类,A级)
诊断心衰的切点:
BNP>100ng/L 或NT-proBNP>300ng/L
注意测定值与年龄、性别和体质量有关,老年、女性、肾功能不全时升高,肥胖者降低
BNP/NT-proBNP 变化的原因
[5]
其他蛋白标志物
心肌损伤/坏死标志物:cTnT /cTnI可评价是否存在心肌损伤或坏死及其严重程度,其特异性和敏感性均较高。AMI时可升高3~5 倍以上。重症有症状心衰往往存在心肌细胞坏死、肌原纤维不断崩解,血清中cTn 水平可持续轻度升高,为AHF的危险分层提供信息,有助于评估其严重程度和预后
(Ⅰ类,A级)
急性心力衰竭的治疗
治疗目的:
改善症状,保护器官,挽救生命
治疗目标:
① 纠正缺O2
② 维持BP和组织灌注
③ 降低PCWP→减轻肺水肿
④ 增加SV →改善动脉供血
治疗原则:
利尿、扩血管、强心、防治心律失常
急性心衰的治疗
[3]
临床评估:
◆基础心血管疾病
◆ 急性心衰发作的诱因
◆ 病情严重程度和分级,并估计预后
◆治疗的效果
此种评估应多次和动态进行,以调整治疗方案
急性心衰院前及早期治疗策略
1. 急性心衰患者均应尽早接受适宜的治疗
2. 院前阶段的急性心衰患者
(1)尽早开展无创监测,如:SaO2、BP、心电监测 等
(2)若患者氧饱和度<90%,氧疗法应纳入常规治疗
(3)给予呼吸困难患者无创通气
(4)根据血压情况和/或充血程度决定是否给予药物治疗
(5)尽快转诊至有完备心内科和/或CCU/ICU的大中型医院
(6)早期行利钠肽检测
3. 急诊/CCU/ICU,需立即同时开展体检、诊断及治疗工作
[5]
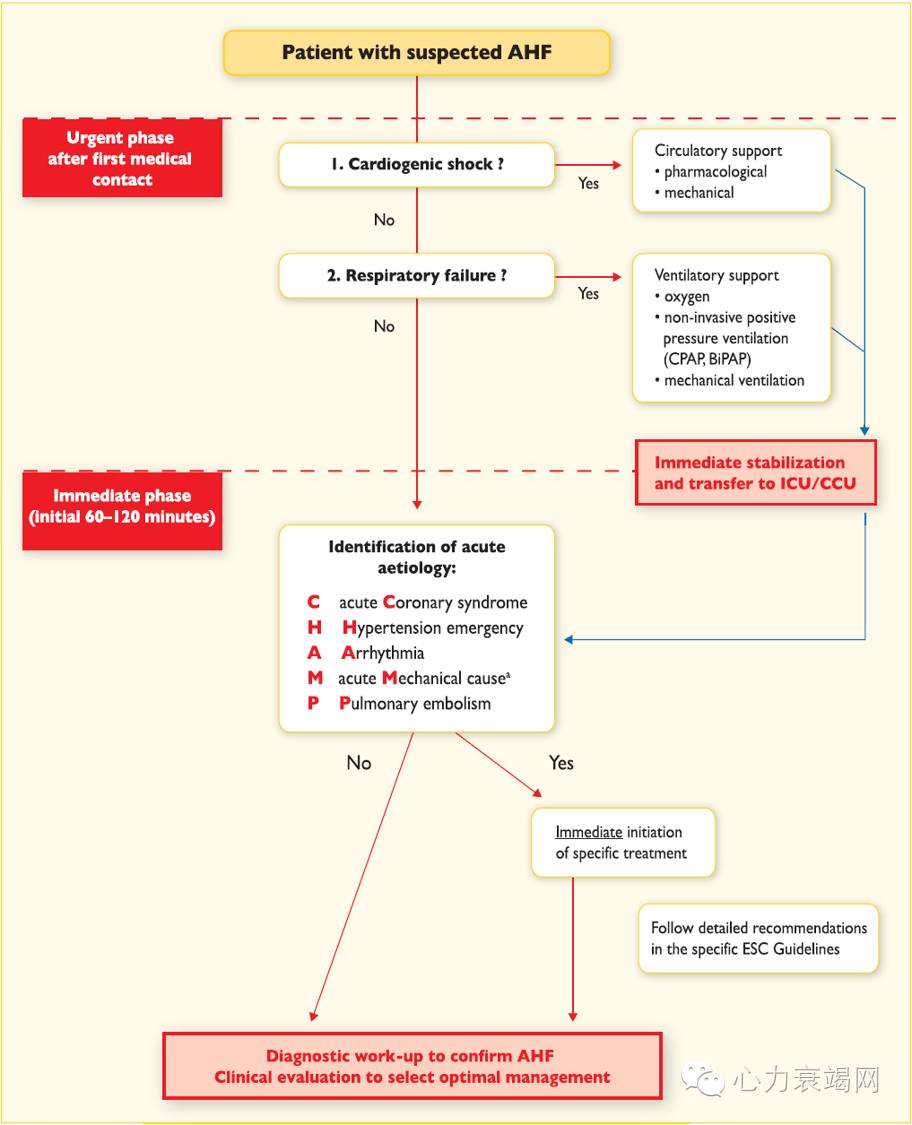
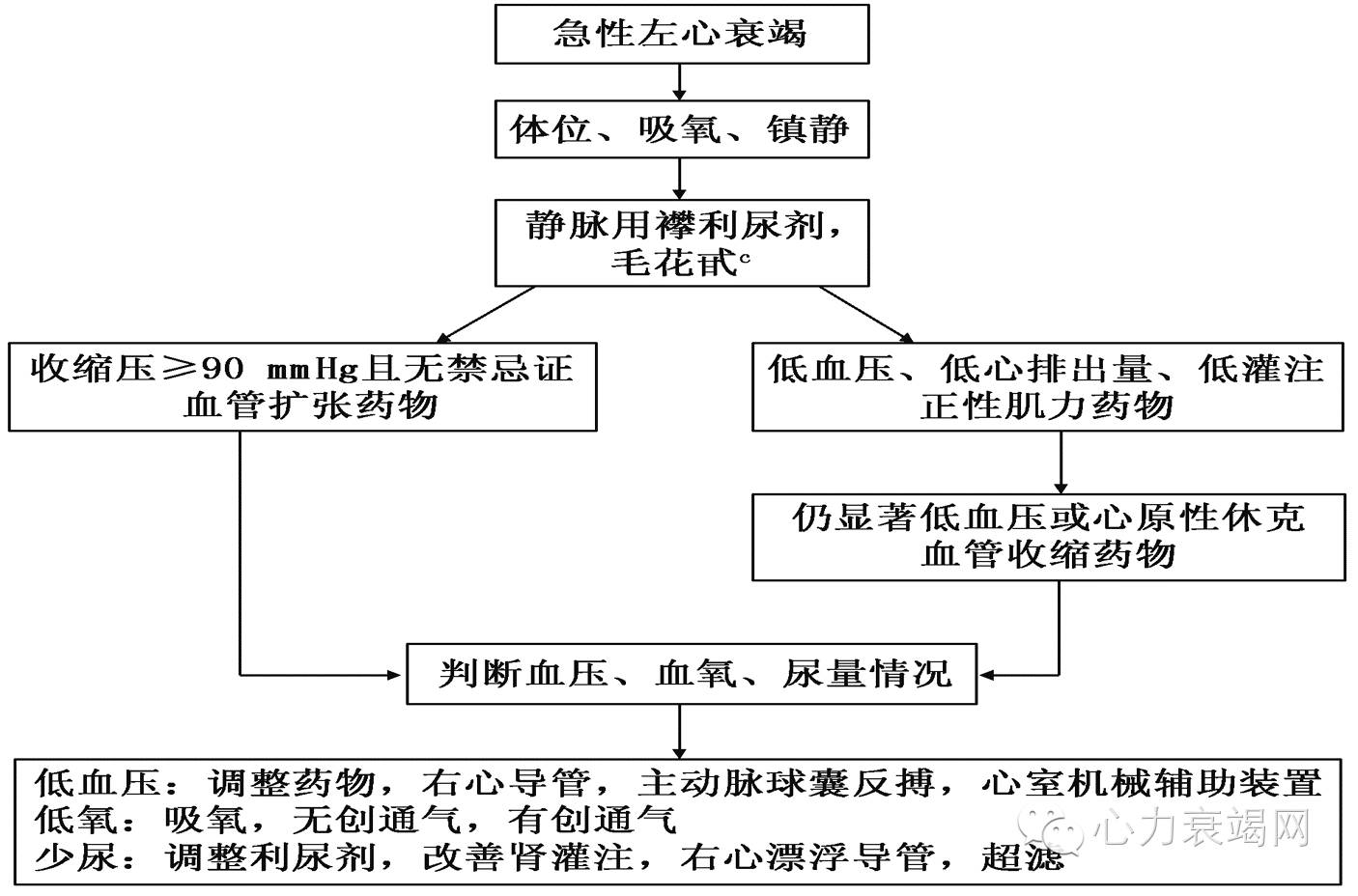
急性左心衰竭处理流程
[5]
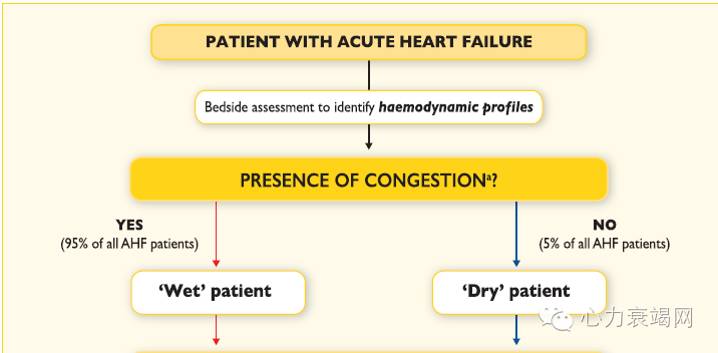
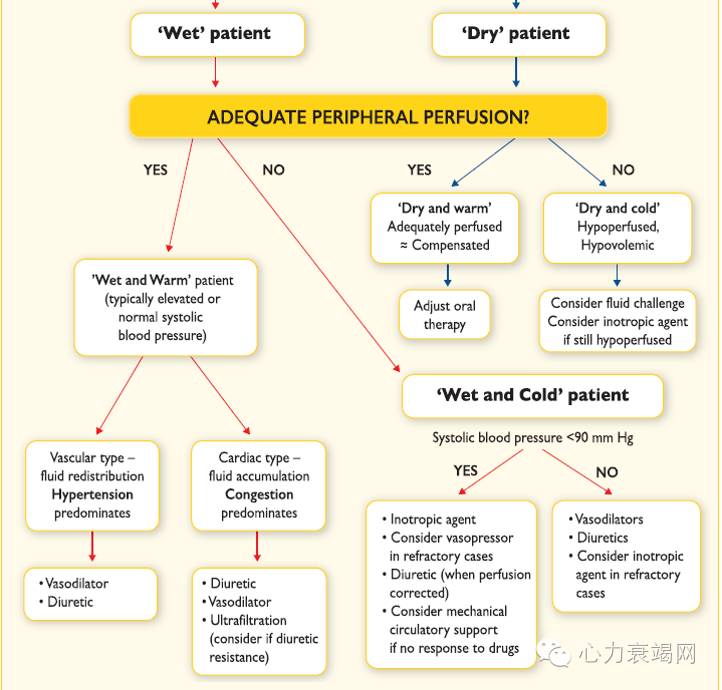
急性心衰的药物治疗
[3][5]
【基础治疗】:
◆氧疗:无创通气、有创通气 SO2>95%
◆阿片类药物如:吗啡( Ⅱa类,C级)
(伴明显和持续低血压、休克、意识障碍、COPD等患者禁用)
◆洋地黄类(Ⅱa类,C级)
【氧疗及辅助呼吸要点】
1. 使用血氧饱和仪检测(SpO2)
2. 入院后评估患者血液酸碱度辅助SpO2检测
3. 若SpO2<90%,应考虑氧疗 。根据需要FiO2可以提高到100%;并根据SpO2调整
4. 对于呼吸窘迫患者,应尽早无创通气,可减轻呼吸窘迫和气管插管的概率。在院前救治中使用CPAP模式的无创通气更为合适
5. 在去医院途中仍存在呼吸窘迫病人应持续给与无创通气,推荐PS-PEEP模式
早期应用静脉利尿剂及血管扩张剂
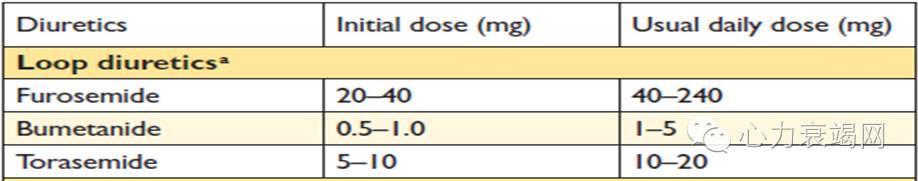
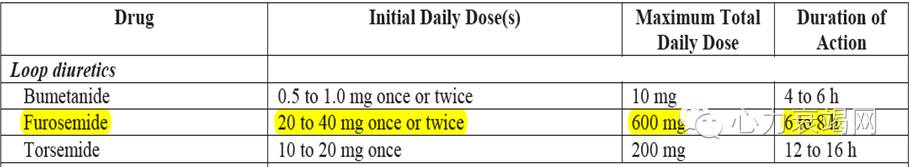
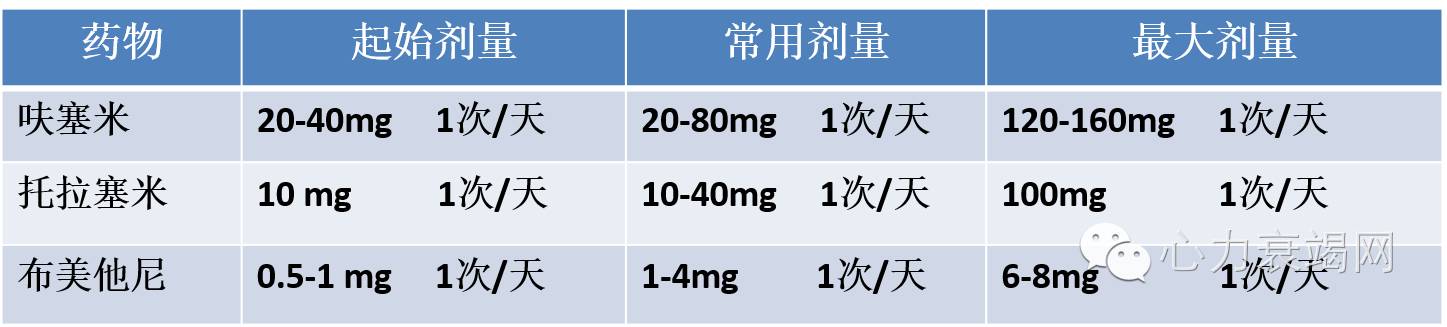
[3][4][5]
1. 起始可给予20mg至40mg静脉呋塞米
2. 若患者存在容量负荷,应根据患者急性心衰类型确定利尿药的剂量:
(1)新发急性心衰或不需要维持利尿治疗的患者,呋塞米起始剂量40mg,静脉给药
(2)接受慢性药物治疗的心衰患者,静推呋塞米起始剂量至少与口服药物剂量相当
3.若患者收缩压正常或偏高(SBP≥110mmHg),可以予静注血管扩张剂
4. 合并快室率房颤,可静脉应用强心苷类药物控制心室率
5. β受体阻滞剂也是合并房颤时室率控制的一线推荐用药
ESC 2012、2016
ACCF/ACC 2013、2016
中国 2014
使用血管扩张活性药物的推荐于中国趋同
[5]

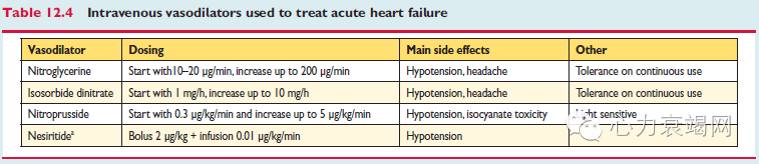
血管扩张药物
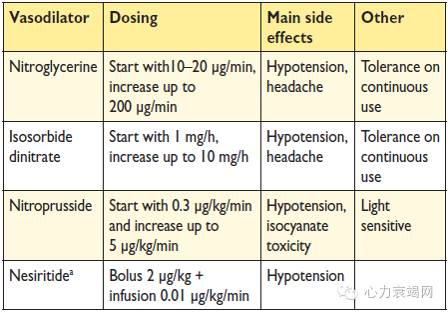
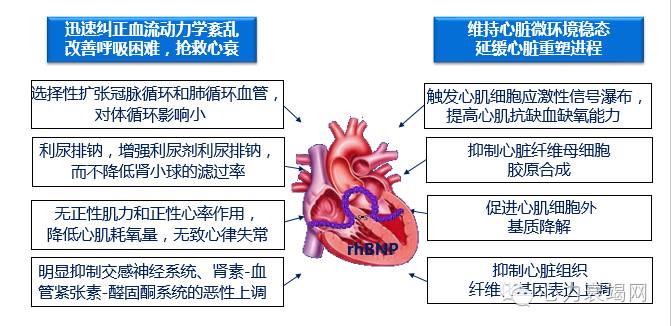
rh-BNP(新活素)-药理效果
AHF时慎用的药物
[3]
1.不推荐将阿片类药物作为急性心衰常规用药
2.仅有少数急性心衰患者(不含心源性休克)需要拟交感神经药物或血管加压药物,此类情况多为输液充分的情况下仍然存在顽固性低灌注
3.指南指出,对于SBP>110mmHg的病人,没有指征使用缩血管药物;或者当低心排改善以后,拟交感活性药物就应停用
AVP and CHF Progression
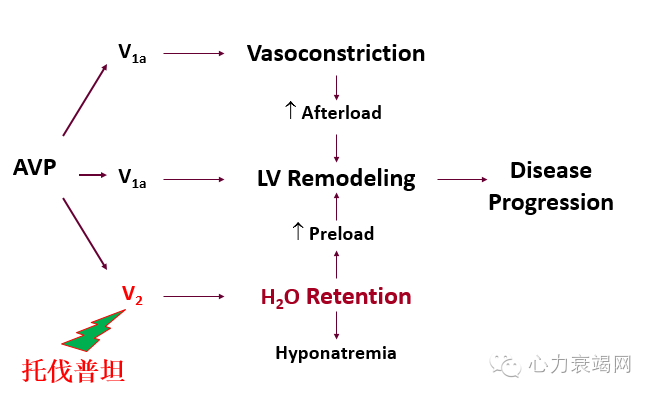
24小时尿量、摄水量变化
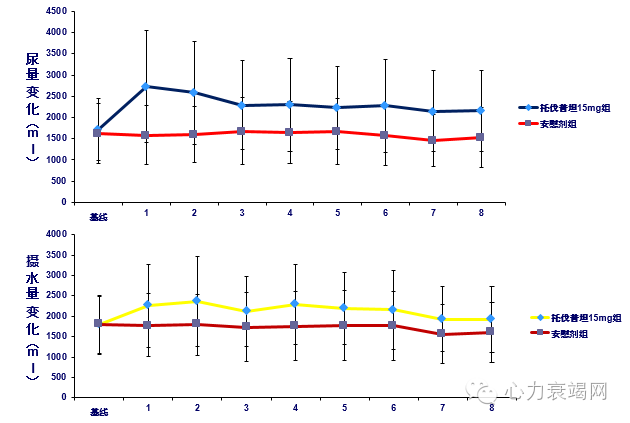
服药第1至7天,托伐普坦组24小时尿量较基线均有明显增加,变化量均值范围为421.66~1013.96ml,以第1天增加为最多;
安慰剂组则较基线无明显变化,变化量均值范围为-149.78~29.51ml,第7天降低略多。
服药第1至7天,托伐普坦组24小时摄水量较基线均有明显增加,变化量均值范围为135.54~563.92ml,以第2天增加为最多;安慰剂组则较基线均略有降低,变化量均值范围为-227.60~-8.56ml,以第7天降低为最多。
末次服药后体重与基线比较的变化率(%)
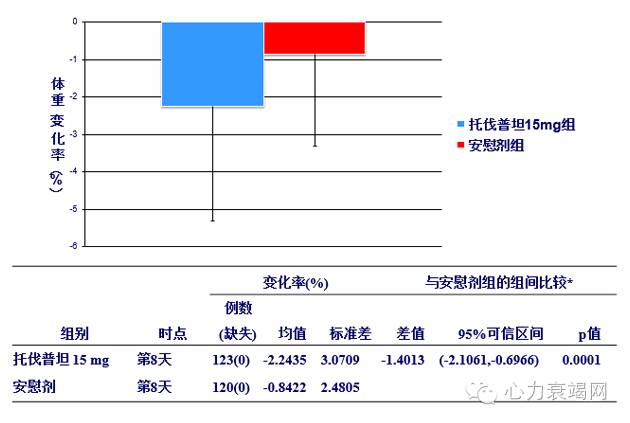
末次服药后体重与基线比较的变化率,托伐普坦组为-2.2435%,安慰剂组为-0.8422%,组间差异有统计学意义(p=0.0001)。
UNLOAD研究:超滤减少再住院44%,减少看急诊52%

心衰超滤治疗
★中国第一台,国内独家
★自主知识产权
★学术界鼎力支持
★卓越疗效源于循证
★2013 ACC/AHA指南推荐

超滤前后呼吸困难比较
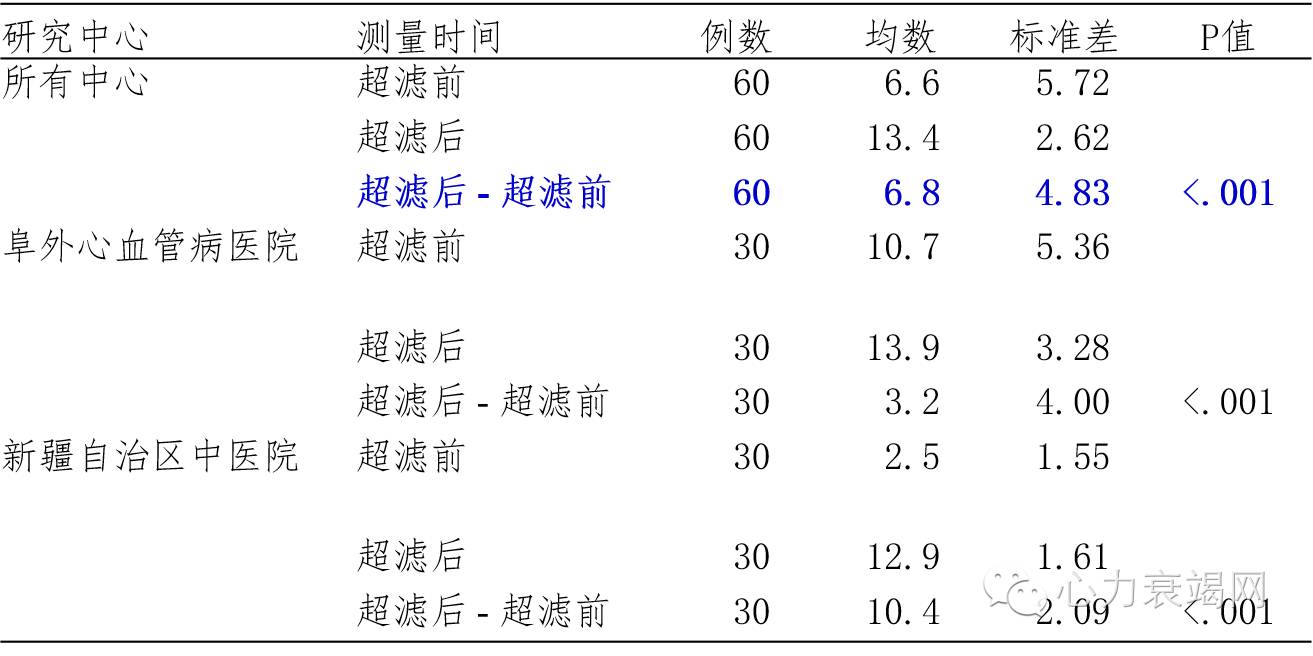
超滤前后呼吸困难比较
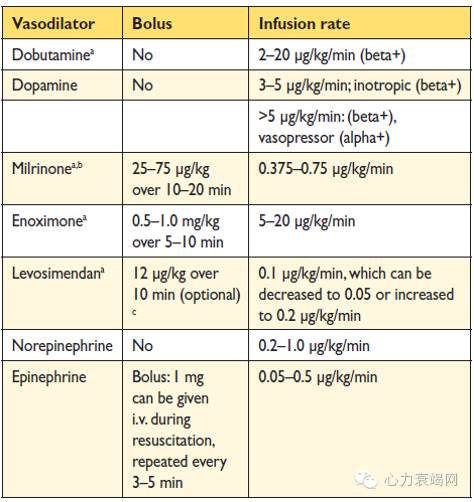
正性肌力药物
应用指征和作用机制:此类药物适用于低心排血量综合征,如伴症状性低血压(≤85mmHg)或CO降低伴有循环淤血的患者,可缓解组织低灌注所致的症状,保证重要脏器的血流供应
◆多巴胺(Ⅱa类,C 级):小剂量有选择性扩张肾动脉、利尿作用;大剂量有正性肌力和血管收缩作用
◆多巴酚丁胺(Ⅱa类,C 级):短期应用可增加心输出量,改善外周灌注,缓解症状;连续静脉应用增加死亡风险
◆磷酸二酯酶抑制剂(Ⅱb类,C 级):常见不良反应有低血压和心律失常。有增加死亡率的风险
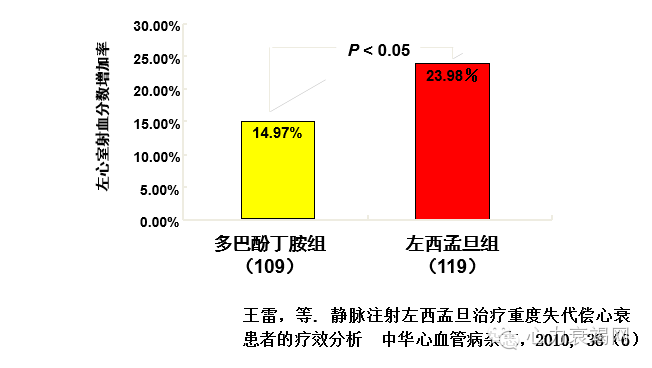
◆左西孟旦(悦文、海合天欣,Ⅱa类,B 级):是一种钙增敏剂,可改善急性心衰患者临床症状、改善预后作用不劣于多巴酚丁胺,可显著降低BNP水平
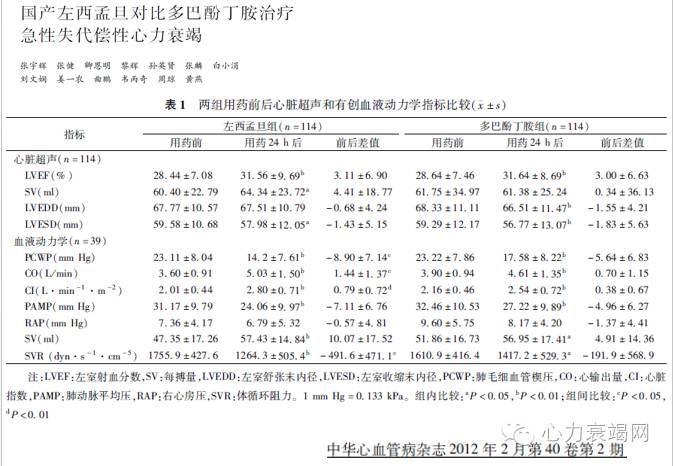
左西孟旦(悦文)治疗ACHFⅡ期临床试验
【左西孟旦增加患者左室射血分数】
其他情况的药物治疗
【收缩血管药物】
如肾上腺素、去甲肾上腺素等,多用于尽管应用了正性肌力药物,仍出现心原性休克,或合并显著低血压状态时
【抗凝治疗】
建议用于深静脉血栓和肺栓塞发生风险较高,且无抗凝治疗禁忌证者
改善预后的药物
HF-REF患者出现失代偿和心衰恶化,如无血液动力学不稳定或禁忌证,可继续原有的GDMT治疗
心源性休克
▶临床定义 是HF导致的终末器官低灌注状态
◆ 明显而持续(>30 min) 的低血压
SBP< 80-90 mmHg 或MSBP降低≥30 mmHg
◆ 心指数< 2.0-2.2 L/min/M2(有支持)时或<
1.8L/min/M2(无支持)
◆ 心脏充盈压适当或增高,如:
LV舒张末压>18 mmHg,RV舒张末压>10-15 mmHg
◆ 肺毛细血管楔压正常或升高 (>15 mmHg)
◆ 末梢湿冷、尿量减少、神智变化等症状(谱样)
心源性休克诊疗要点
[3]
1.心源性休克定义为尽管积极补液,但仍存在低血压(SBP<90mmHg)及低灌注的表现
2.对于疑似心源性休克的患者,应立即进行心电图及心脏超声检查
3.需动脉导管有创监测
4.监测心源性休克患者血流动力学状态的最佳方式尚无定论,包括肺动脉导管
5.如果患者无容量负荷,推荐溶液冲击作为一线疗法
6. 可使用多巴酚丁胺增加心输出量,可考虑左西孟坦,尤适用于口服β受体阻滞剂的慢性心衰患者
7. 在收缩压难以维持的情况下,可早期使用血管活性药,去甲肾上腺素优于多巴胺
8. 及时转诊至专科机构
9. 不推荐给予主动脉球囊扩张
10. 难治性心源性休克可考虑短期机械循环支持,但需综合考虑患者年龄、合并症及神经系统情况;且暂不确定何种机械循环更优
急性心衰的非药物治疗
▶主动脉内球囊反搏(IABP) 可有效改善心肌灌注,又降低心肌耗氧量和增加CO 的治疗手段
IABP 的适应证(Ⅰ类、B 级)
◆急性心肌梗死或严重心肌缺血并发心原性休克,且不能由药物治疗纠正
◆伴血流动力学障碍的严重冠心病(如急性心肌梗死伴机械并发症)
◆心肌缺血或急性重症心肌炎伴顽固性肺水肿
◆作为左心室辅助装置(LVAD)或心脏移植前的过渡治疗
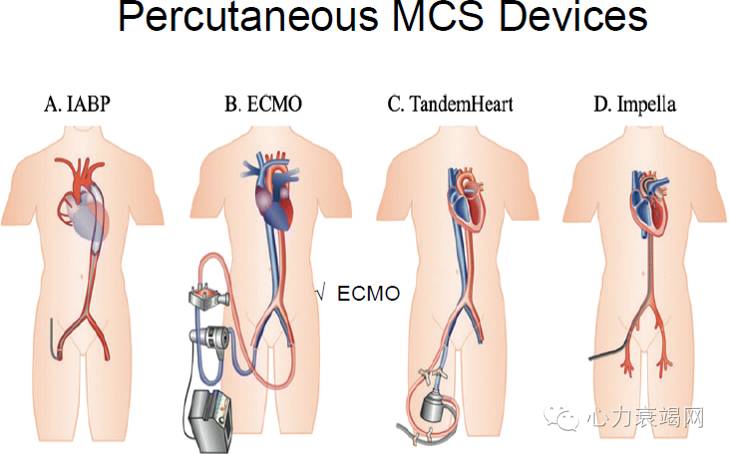
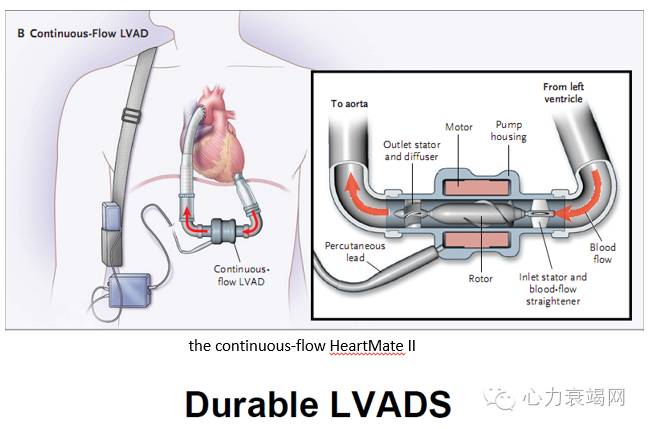

急性心衰的机械通气
【指征】:
1. 心跳呼吸骤停而进行心肺复苏
2. 合并Ⅰ型或Ⅱ型呼吸衰竭
【方式】:
◆无创呼吸机辅助通气(Ⅱa类,B级)推荐用于经常规吸氧和药物治疗仍不能纠正的肺水肿合并呼吸衰竭,呼吸频率>20次/分,能配合呼吸机通气的患者,但不建议用于收缩压<85mmHg的患者。
◆气道插管和人工机械通气:应用指征为心肺复苏时;严重呼吸衰竭者,尤其是出现明显的呼吸性和代谢性酸中毒,并影响到意识状态的患者
急性心衰的血液净化治疗
【适应证】:
1.出现下列情况之一可以考虑采用超滤治疗:高容量负荷如肺水肿或严重的外周组织水肿,且对利尿剂抵抗 (Ⅱa类,B级)
2.肾功能进行性减退,血肌酐>500umol/L 或符合急性血液透析指征的其他情况可行血液透析治疗
新的进展:国产的FQ-16 超滤设备,不需透析置换液,管道内残余血量少,操作简便,用于单纯液体潴留显著的患者
出院注意事项
[3]
1.患者临床状况会在入急诊后几小时发生显著变化,初始治疗临床反应是指导下一步措施的重要指标
2.初始治疗临床反应良好的指标如下(可出院):
(1)患者主诉病情改善;
(2)静息心率<100bpm;
(3)无站立低血压;
(4)尿量正常;
(5)室内血氧饱和度>95%;
(6)无或中度肾功能恶化。
3.急诊快速通道出院后应启动慢性疾病管理计划,一旦有失代偿征象立即治疗。
4.新发AHF患者不能从急诊直接出院回家,需中间病房治疗
急性心衰稳定后的后续处理
▶病情稳定后的监测:
入院后至少第一个24 小时要连续监测心率、心律血压和SaO2,之后也要经常监测。至少每天评估心衰相关症状(如呼吸困难),治疗的不良反应,以及评估容量超负荷相关症状
▶病情稳定后治疗:
◆无基础疾病的急性心衰:在消除诱因后,并不需要心衰的相关治疗,今后应避免诱发急性心衰,如出现各种诱因要及早和积极控制
◆伴基础疾病的急性心衰:应针对原发疾病进行积极有效的治疗、康复和预防
◆原有慢性心衰类型:处理方案与慢性心衰相同
参考文献:
[1](2016ESC心衰指南 中国 2014心衰指南 etc. )
[2] (2015ESC-AHF指南)
[3]2015 ESC
[4](中国 2014心衰指南 etc. )
[5]2016ESC心衰指南

张健,男,主任医师,教授,医学博士,博士导师。现任中国医学科学院、北京协和医学院、阜外心血管病医院、心力衰竭中心常务副主任兼心力衰竭监护病房主任。身兼中华医学会心血管病学分会心力衰竭学组委员兼秘书;中国病理生理学会心血管专业委员会和国际心脏研究会(ISHR)中国分会委员;中华预防医学会委员,临床医学组副组长;国家心血管病重点实验室领域科学家;阜外心血管病医院学术委员会委员;北京医学会急诊医学分会委员等。
是美国《Journal of Cardiovascular Disease Research》编委、《中国循环杂志》常务编委;《中华老年医学杂志》、《中国心血管病杂志》、《中西医结合杂志》、《中华临床医师杂志》、《中华医学百科全书》编委;《中华医学杂志》和《中华心血管病杂志》通讯编委。